“Quiero que mis palabras digan
lo que yo quiero que digan
y que tú las oigas como yo quiero que las oigas”
Pablo Neruda
Introducción
La comunicación es el proceso que permite a las personas intercambiar información sobre sí mismas y su entorno a través de signos, sonidos, símbolos y comportamientos. Constituye una necesidad humana básica y en la terminalidad es en sí misma una parte de la terapia y a veces el único elemento terapéutico. Permite aumentar la participación y satisfacción del paciente, un mejor cumplimiento de las indicaciones terapéuticas, reduce los errores de medicación, la incidencia de mala práctica y da a la interacción médico-paciente una naturaleza terapéutica (1,2). Sin ella no es posible mejorar la calidad de vida y los analgésicos más poderosos tienen poco valor, pero requiere más pensamiento y planificación que una prescripción farmacológica, por lo que, desafortunadamente, sigue siendo aplicada en dosis subterapéuticas (3).
Objetivos
Una buena comunicación debe tener como objetivo procurar conocer al enfermo y cómo le ha afectado su padecimiento para apoyarle en el proceso de adaptación a su nueva realidad con sinceridad y respeto a su autonomía (3-5). Es una habilidad que todo sanitario debe adquirir para intentar dar una respuesta adecuada a la pluralidad de necesidades del enfermo en situación terminal(6) siendo para ello esenciales el tacto y la capacidad para demostrar comprensión con lo que está pasando el enfermo y su familia. (Tabla 1) Una pobre comunicación produce un considerable sufrimiento, mucho del cual es evitable. En este capítulo procuraremos revisar las bases para obtener una comunicación coherente y clara entre los pacientes y los profesionales, los tipos de comunicación, los errores y las necesidades educativas en este tema.
Tabla 1
Objetivos generales de la comunicación en la terminalidad (1,3,7-9).
– Recoger información básica para su diagnóstico y tratamiento
– Hacerle sentirse cuidado y acompañado
– Evaluar su reacción ante la enfermedad, sus temores y ansiedades
– Conocer sus experiencias previas con la enfermedad
– Facilitarle alivio sintomático eficaz y mejorar su autoestima
– Ayudarle a avanzar en su proceso de adaptación a la enfermedad
– Ofrecerle información veraz, delicada y progresiva según sus necesidades para que pueda planificar su futuro y resolver sus asuntos pendientes
– Facilitarle participar en su proceso
– Ayudarle a mantener su esperanza
– Conocer qué es lo que puede aumentar su bienestar
– Detectar si existe o no la conspiración del silencio
– Ayudarle a vencer el tabú de la muerte
– Conocer si dispone o no voluntades finales: a) testamento vital y b) directrices previas
– Detectar las necesidades de la familia
– Abrir puertas o mejorar la relación con sus seres queridos
– Mantener una relación de confianza con el equipo que le cuida
En la comunicación humana existen cuatro elementos básicos: un emisor, el mensaje, el receptor y el canal de comunicación, siendo necesario que el mensaje del emisor se codifique y tome la forma de una idea o señal que luego pueda ser transmitida al otro (7-10). El acto de la comunicación se completa cuando el destinatario recibe la señal y la descodifica apropiadamente. Se produce la sintonía cuando el flujo de información es interactivo y transcurre sin esfuerzos, lo que hace más fácil compartir pensamientos, sentimientos y acciones de apoyo. La comunicación se realiza a través de formas verbales y no verbales y si bien cada una transmite un mensaje determinado, las dos son necesarias para dar el mensaje total. Luego integramos todas estas sensaciones mediante un sistema de descodificación que algunas veces llamamos sexto sentido: la intuición.
Para llegar bien a la otra persona es importante que la comunicación verbal sea en un lenguaje inteligible y directo. Las palabras pueden ser poderosamente terapéuticas si se emplean correctamente, pero el 75% de la comunicación humana es no verbal y transmitimos más mensajes mediante nuestra actitud, apariencia física, expresión facial, los movimientos de la cabeza, la mirada, el contacto físico y la cercanía o alejamiento corporal. El paralenguaje está formado por aquellos aspectos no relacionados con el significado de las palabras como son el tono de voz, su volumen, ritmo, inflexión, incluso ciertos sonidos extralingüísticos como los suspiros. El mensaje tiene que ver no con lo que se dice, sino con cómo se dice (11-17). Los investigadores han demostrado que de las palabras se obtiene un 7% de comprensión, siendo los principales transmisores del lenguaje el tono de voz, 40%, y la postura, gestos y expresiones faciales, un 53%. Por tanto, nuestra comunicación puede ser ineficaz por el tono de voz que hemos utilizado o por nuestros movimientos corporales (9-12).
La comunicación no verbal revela nuestros sentimientos o intenciones a través de nuestras actitudes, de manera menos consciente y más espontánea y puede contradecir, matizar, regular o reforzar lo que decimos y mostramos. Si existen dos mensajes diferentes, el sujeto cree al lenguaje del cuerpo y no al de las palabras. Un gesto vale más que mil palabras. Cuanto mayor es nuestro sentimiento positivo hacia alguien, más tendemos a inclinar el cuerpo hacia él, más tiempo le miramos directamente a los ojos y más cercanos procuramos sentarnos (13). La cara muestra con mayor precisión el estado emocional del individuo, siendo las zonas faciales que más se miran los ojos y la boca. El área periocular es la menos voluble a la manipulación voluntaria, por lo que nos fijaremos en ella para evaluar incoherencias (6-10). La mirada y el contacto visual funcionan a menudo como canales de comunicación no verbal. La primera, cuando es mutua, según datos experimentales, produce una activación fisiológica a las dos personas y sirve como un poderoso apoyo a la comunicación verbal (como señal de interés, se mira a quien se habla) y puede transmitir el estado de ánimo y la disposición para establecer una relación. Como norma general, las pupilas suelen dilatarse cuando una persona siente un profundo interés por un tema determinado. La conducta visual tiene un papel relevante en la regulación de los turnos para hablar o escuchar, tanto pidiendo como dando permiso para continuar (6-10).
La forma como miramos a alguien y le damos la mano es de particular importancia cuando hay dificultades del lenguaje, con los que hablan otro idioma, los sordos o demenciados y para los que tienen un lenguaje ininteligible a consecuencia de una parálisis o un cáncer de lengua o de laringe. Darles la mano en la primera reunión, sujetarles mientras se sientan u ofrecerles apoyo mientras caminan, son unas primeras muestras de aceptación real que ellos agradecen y ofrecen varias posibilidades de acercamiento al paciente. Los enfermos son muy receptivos al comportamiento no verbal del personal médico, en particular si no conocen el mal que sufren, porque tratan de obtener de este datos que le informen sobre su situación. El apretón de manos es el primer elemento comunicativo relacionado con el orden y la distancia de los individuos. Si se ha establecido una conexión, adquiere un carácter cálido y cordial que se percibe al final de la entrevista. El contacto táctil tiene un gran poder de comunicar cuidado y comprensión y está más ligado tradicionalmente a la relación entre enfermo y cuidador porque mejora sus actitudes y genera un refuerzo de la comunicación verbal de los pacientes, pero requiere mucho cuidado porque puede ser mal interpretado. El apoyo que se expresa por el tacto se evidencia en el aumento del grado de confianza y expresión de sentimientos que aprecian los enfermeros y fisioterapeutas durante los procesos que implican contacto físico (9).
Tabla 2
Elementos claves en la comunicación no verbal (7-8,13)
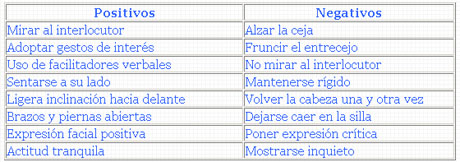
Bases para una buena comunicación paliativa
Para Virginia Wolf, “la enfermedad remueve la tierra donde está plantado un árbol: deja al descubierto las raíces y se ve lo profundas y fuertes que son,” por lo que una comunicación que permita explorar el mundo interior del paciente y las consecuencias de la enfermedad sobre su persona requiere una preparación adecuada no solo para recibir, sino también para dar y proteger y no puede confiarse solo a la intuición. Recoger información y dar el diagnóstico y pronóstico de una enfermedad maligna, superar las dificultades que plantee la familia, entender y responder a las demandas del paciente según su grado de comprensión, son tareas que se resuelven mejor con la adquisición de ciertos conocimientos, habilidades y actitudes dentro de unos parámetros contrastables (4,6,8,14). No siempre es fácil de lograr porque, según W. Hartzell, “muchas veces las personas no escuchan porque se sienten amenazadas”, por lo que es necesario empezar por reducir la ansiedad tanto de los sanitarios como de los propios pacientes. Con un buen entrenamiento en habilidades de comunicación, es posible:
1) mejorar el cumplimiento de las prescripciones médicas,
2) promover conductas de salud adecuadas, y
3) aumentar la eficacia terapéutica de las intervenciones y tratamientos.
Existen tres elementos básicos para el éxito de la comunicación: saber escuchar, la empatía y la aceptación (13-17).
1. Saber escuchar o la escucha activa
Es una técnica muy útil en la comunicación. Una escucha atenta y activa, mostrando respeto a nuestro interlocutor, nos permite saber que es importante para el enfermo para poderle ayudar a enfrentarse mejor con este tiempo difícil. Es necesario utilizar, para ello, más de un sentido, ya que, además del contacto visual, debemos captar lo que también nos dicen los movimientos del cuerpo, su posición, los mensajes subliminales, las omisiones relevantes y los temas o pautas de que se sirve el paciente. La escucha activa está indicada particularmente cuando observemos en nuestro interlocutor un cambio brusco en la conducta verbal y no verbal, si deseamos identificar y profundizar un problema, si el paciente nos informa de algo que considera importante, si percibimos resistencias (oposición, rechazo…) a lo que planteamos y cuando deseamos neutralizar los sentimientos y verbalizaciones agresivas en nuestros enfermos.
La comunicación no verbal puede hablar más que las propias palabras y dar un mensaje diferente. Un buen entrevistador es capaz de leer entre líneas el verdadero significado de lo dicho por el paciente, por la calidad del tono y timbre de voz puede percibir si hay tristeza, aprensión, ira, duda y los niveles de confianza y reflexión en quien nos habla (6). Para establecer un diálogo adecuado con el enfermo es importante contar con tiempo suficiente, presentarse e indicarle para lo que se está, darle tiempo para organizarse y sentarse (recordar que cinco minutos sentados equivalen a una hora para el enfermo), sin omitir los detalles más simples.
Las preguntas iniciales serán abiertas para que puedan responderse de cualquier manera partiendo de lo que aparentemente está interesando en ese momento al enfermo. Además de escuchar también es preciso ofrecerle alguna respuesta y comprobar con el interlocutor si lo que se le está comprendiendo, es lo que él desea comunicarnos. La explicación del porqué de los síntomas como el insomnio puede abrir la puerta para otras preguntas, debido a que este tiende a estar producido por las preocupaciones del enfermo, que no encuentra interlocutores para establecer un diálogo sincero (7-9). Una buena estrategia para la escucha activa consiste en parafrasear una o dos palabras claves que el paciente ha empleado para hacerle que profundice en determinados aspectos y exprese mejor sus pensamientos. En ocasiones, “estar con” o “saber estar”, en silencio, en un vacío acogedor, puede ser todo lo que este necesita (7,8,15-18). Es preciso respetar los silencios que se producen, porque no siempre son capaces de verbalizar. Cuando estos ocurren, tocarle la mano o ponerle un brazo alrededor de los hombros es de más valor que cualquier cosa que se pueda decir, tras lo cual se esperarán unos momentos para intentar reiniciar el diálogo. Si se necesita romper el silencio, una forma útil de hacerlo es decirle, ¿en qué estaba pensando?, o ¿qué le ha hecho dejar de hablar? o preguntas similares.
Tabla 3
Destrezas básicas de la escucha (6-18)
– Procurar crear un clima de confianza antes de empezar
– Asegurar el mantenimiento de la adecuada privacidad
– Acoger con amabilidad a la persona que nos habla
– Sentarse para hablar, pues da la sensación de dedicarle más tiempo
– Ponerse a su lado a una distancia entre 50 y 90 cm en lugar de frente a él con un escritorio en medio
– Reducir los motivos de distracción en el ambiente (radio, televisión)
– Estar dispuesto a escuchar a la otra persona en sus propios términos
– Mantener el contacto ocular salvo si la situación es muy emotiva
– Mostrar atención e interés pretendiendo captar y comprender las palabras que se dicen con especial atención a los sentimientos
– No levantar la voz
– No interrumpir al interlocutor ni completar las frases del enfermo. Este lo hará mejor si no se siente presionado
– Ser creíble y no prometer lo que no se puede cumplir.
– Estimular al paciente a continuar hablando a través de gestos, palabras como “dígame”, “siga por favor”, “es muy interesante”
– No adelantarse a las conclusiones
– Procurar no presuponer, sino siempre preguntar; no imponer, sino sugerir y respetar sus costumbres
– Reflexionar y resumir con el paciente sus principales preocupaciones.
2. La empatía
Es el acto de manifestarse próximo a la persona en lo que siente. Es la base de un buen cuidado paliativo y tiene tres componentes esenciales:
1) identificar y reconocer la emoción que el paciente está experimentando y legitimar dicha emoción como un elemento del conjunto de asuntos a tratar.
2) evaluar el origen de esa emoción y
3) responder de una forma que le indique al paciente que se ha conectado (8,16-20).
Requiere la participación afectiva en el sufrimiento y realidades del paciente, lo que significa un tremendo esfuerzo de desprendimiento y autocontrol. Las respuestas empáticas más frecuentes suelen ser: “Tiene que ser muy duro”…, “Debe ser difícil aceptar que después de estos esfuerzos”..., etc. Los enfermos rara vez verbalizan su tensión emocional, pero en su lugar ofrecen “claves orales” (oportunidad empática potencial) que los médicos pueden aprovechar para animarles a que expresen sus emociones o como resulta habitual, ignorar esta oportunidad. Si la acepta el paciente se sentirá confortado y comprendido. Un sanitario que atienda con actitud empática aumenta el grado de satisfacción de sus pacientes, puede conocer más su problemática psicosocial y reducir de manera notable su ansiedad, el estrés, la limitación física, con mejoría de algunos parámetros como la T.A. y la glucemia. Con ese cambio de comportamiento se mejora la asistencia al paciente, sin que ello signifique un alargamiento del tiempo ni un aumento del número de visitas (9,16-22).
3. La aceptación
Una buena comunicación requiere una actitud interior rica y mucha paciencia del que escucha porque cada persona tiene una forma de hablar y de expresar sus ideas. Solo cuando hay paz interior se puede escuchar sin juzgar lo que los otros nos desean mostrar o revelar sobre sus preocupaciones. La aceptación se manifiesta a través del interés que se demuestre por lo que dice sin juzgarle, en permitirle expresar sus sentimientos sobre la enfermedad o su vida, sin forzarle a resignarse ante una situación si él se resiste y por acoger sus respuestas sin reaccionar ante las mismas de una forma que él las interprete como un rechazo (9,17,21-22). Al final de la entrevista se hará un resumen al paciente que indique lo que se le ha escuchado y que se han tomado en cuenta sus preocupaciones, dándole la oportunidad de hacer preguntas. Se le informará que seguirá siendo atendido conforme lo necesite en el futuro.
¿Cuál es la comunicación adecuada?
Es aquella que se centra en la persona enferma y que mantiene como objetivos conocer sus necesidades para poder ayudarle a enfrentarse con su padecimiento. Requiere el uso de ciertas técnicas para favorecer el abordaje del mundo interno del enfermo, así como un cambio de actitud y un esfuerzo de los profesionales, de la sociedad y de la familia para que haya un lenguaje común en su entorno. El médico debe escuchar más que hablar y con un silencio atento, propiciar el diálogo controlando también el lenguaje no verbal, lo que le permitirá distinguir, por ejemplo, la necesidad de conocer la verdad, de la angustia expresada a veces como pregunta ansiosa cuya respuesta puede ser mejor de momento eludir (18,22-27).
Una buena comunicación según Sánchez Sobrino (1) “refuerza el principio de autonomía, la autoestima, la seguridad, la búsqueda de ayuda realista, la movilización de recursos, facilita la resolución de problemas, la adaptación y la colaboración del paciente. Disminuye la ansiedad en la familia y en el paciente, reduce la intensidad de los síntomas, facilita el conocimiento y manejo de sucesos futuros, su colaboración y el planteamiento de objetivos realistas con respecto a la enfermedad, mejora las relaciones con el enfermo y el equipo asistencial y la adaptación a la pérdida cercana. Los pacientes bien informados se identifican mejor con sus cuidadores y valoran la relación como más satisfactoria, mantienen la esperanza en el presente y tienen más confianza en los tratamientos recibidos”.
La comunicación en la terminalidad va a girar sobre dos grandes ejes que se entrelazan entre sí:
1) la informativa, básica para elaborar el diagnóstico, tratamiento, la participación del paciente y la toma de decisiones trascendentales y,
2) la relación de ayuda, de acompañamiento sobre sentimientos y emociones que haga posible que el enfermo se sienta comprendido y apoyado para enfrentarse mejor a esta etapa difícil.
1. La comunicación informativa
Es la que permite conocer el padecimiento del enfermo y cómo ha afectado a su existencia en forma global. Todo encuentro clínico supone comunicación y esta será más o menos útil, generará mayor o menor dolor y sufrimiento en razón de cómo se utilice. El médico debe:
a) permitir que el paciente exprese con tiempo sus ideas, temores y expectativas sobre su mal, prestando especial atención a los sentimientos subyacentes;
b) escuchar cómo ha comprendido sus problemas;
c) referirle las posibles causas de sus problemas;
d) elaborar con él un plan para atenuar la fuerza de la enfermedad,
e) facilitarle los elementos para la toma de decisiones, y
f) animarle a afrontar su propia enfermedad y los problemas que se originen, ofreciéndole apoyo continuo (21-26).
La mayoría de las consultas empiezan con la descripción de los síntomas por parte del paciente, que son el modo como este transmite la sensación de enfermedad, sufrimiento o malestar a través de codificar la información en forma verbal.
Por lo general, coexisten los síntomas con ansiedades, fantasías, miedos, problemas laborales, económicos, etc. El orden en que se describen revela la importancia que tienen para el paciente. Para algunos síntomas, se dispone con relativa facilidad de un lenguaje comprensible, mientras que otros, como las sensaciones y sentimientos capaces de amenazar la integridad de la personalidad como el malestar, el sufrimiento, los cambios de humor, la infelicidad, la ansiedad, el duelo, la duda, la culpabilidad o el remordimiento, son mucho más difíciles de expresarse.
Es de gran ayuda convertir en hábito el intento de aclarar las expectativas del paciente en cualquier encuentro clínico para obtener, con las debidas precauciones, la “información preelaborada” a través de preguntarle: “¿Qué cree Ud. que ha causado su problema? “¿Cómo cree Ud. que comenzó? ¿A qué atribuye Ud. estas molestias? “¿Qué perjuicio le causa a Ud. su enfermedad? ¿Qué es lo que más teme de su enfermedad? ¿Qué le dijo el médico que le remitió? “¿Qué es lo que le hace sentir bien consigo mismo? ¿Qué hace para relajarse? ¿Con quién puede contar como apoyo? ¿Por qué se le ve triste o enfadado? Las respuestas nos proporcionan información sobre el grado de conocimiento que tiene el paciente de su problema real, las características de su situación emocional y de su familia. Nos serán muy útiles para orientarnos para darle luego información delicada. La atención a los pequeños detalles puede hacer que el enfermo reaccione favorablemente.
1.a. La entrega de información
En la comunicación en la terminalidad son importantes el respeto, la veracidad, la confianza y la beneficencia, así como reconocer el terreno en el que nos movemos porque en esta situación la meta es la calidad de vida y no alargar la supervivencia y no producir daños innecesarios. Para ello hay que decidir los aspectos que van a ser abordados en el proceso de la información: diagnóstico, tratamiento, pronóstico y/o apoyo, siendo de interés disponer de una guía medianamente clara para adaptarse a las necesidades de cada paciente y a las prioridades que consideremos más convenientes: cambiar el miedo por esperanza, la incertidumbre por información, la indefensión por percepción de control, la incomunicación por una comunicación adecuada, abierta y honesta. Los aspectos técnicos y médicos de la enfermedad deberán ser dados por el especialista del área en cuestión en un lugar tranquilo, privado, sin interrupciones, donde el paciente y la familia puedan expresar libremente sus emociones. No es apropiado hacerlo en el pasillo, de pie o con prisas y es preciso procurar adecuar de forma prudente la información a cada enfermo, no siendo aceptable, en nuestro contexto actual, defender la mentira habitual a un paciente neoplásico, como tampoco decirle la verdad por imperativo universal. Las variaciones individuales son tantas y son ellas las que nos deben guiar y no las generalidades. El desarrollo actual de los movimientos de defensa de los derechos de los enfermos, de los cuidados paliativos, la legislación y diversas sentencias judiciales han hecho que tanto los enfermos como los sanitarios sean más favorables a que se ofrezca a los pacientes una información más completa (9,18-28).
La información debe verse como una intromisión, por lo que deberá combinar la prudencia necesaria para no dañar. La retención de la misma puede a veces ser parcial y transitoria y ofrece posibilidades de reversibilidad y avance común, lo que facilita las posibilidades de adaptación a las necesidades del enfermo. Si bien las circunstancias van cambiando en el medio español, el médico y la familia suelen tender todavía a creer que el ideal es que el paciente muera sin consciencia de su situación. Sin embargo, por estudios realizados en nuestro medio se conoce que entre un 40-73% los enfermos demandan información sobre su mal opinando el 51% de ellos que se debe hacerlo de forma precisa y clara pero se revela el diagnóstico a un 25-30% de enfermos de cáncer, cifra más alta en los atendidos por servicios paliativos. Entre los médicos un 10-30% son los que informan siempre, y entre el 52 al 85% lo hacen dependiendo de determinados factores (modo de informar, nivel cultural, opinión de la familia, capacidad de los enfermos para superar las situaciones difíciles) (1,21-28). En las familias, la postura defensiva es la más frecuente y 36 a 68% de estas consideran que conocer el diagnóstico y la situación no tiene ventaja alguna para el paciente ya que le provocaría una depresión y pérdida de interés por la vida y se oponen en un 61 a 73% a que sea facilitada la información al enfermo (27). Con esta postura se cae en el paternalismo y se conculca el derecho del paciente a ser informado, se generan malentendidos, desacuerdos, trastornos emocionales, alteración del comportamiento y un pobre ajuste a los cambios (1,3,21-30).
El valor clave en la información es el respeto a las necesidades y es prioritario al de una autonomía personal supuesta (3,23). El enfermo tiene necesidad de que se le respete incluso en su infantilismo, que se tolere su irracionalidad. El deseo de conocer la verdad no es generalizable a todos los individuos, ni a todos los temas para cada individuo, ni a todos los momentos. Hay barreras contra la lucidez, a veces levantadas con mucha dificultad, y no tiene el médico ni la obligación ni el derecho a destruirlas sin más (22). Por esa razón Wittgenstein señala que en el proceso de información “de lo que no se puede hablar, más vale guardar silencio”. El enfermo nos señalará este límite si tenemos curiosidad y paciencia para que nos lo muestre. Es importante que perciba que el médico no solo es un buen técnico, que sabe mucho y prescribe bien, sino un profesional sensible, capaz de reconocer, de abordar el intenso impacto emocional asociado a las malas noticias y mantener una relación de confianza con el enfermo y su familia.
Tabla 4
Utilidad de conocer la verdad (1,7,8,21-30]
– Tomar las medidas oportunas para su cuidado
– Despejar las dudas y angustias ante lo desconocido
– Ayudarle a romper la conspiración de silencio
– Aumentar la confianza del enfermo tanto en el equipo como en su familia
– Tratar de arreglar sus asuntos pendientes
– Dar valor a lo que realmente merece la pena
– Disfrutar más plenamente de los últimos momentos
– Intentar reunirse con los seres queridos
– Reconciliarse y despedirse adecuadamente
– Evitar tratamientos fútiles
1.b. La comunicación de noticias delicadas
En la comunicación del diagnóstico hay dos ideas que pueden ayudar en general: los pacientes aceptan mejor el conocimiento de su próxima muerte de lo que suele pensarse y, muchas veces, la propia enfermedad se encarga de revelarles la gravedad de su mal. Aquí las dificultades pueden estar en el informador y en que la aceptación de la muerte es un proceso lento, en el cual hay oscilaciones, importando especialmente una preparación psicológica previa del paciente y del equipo que le atiende para dialogar claramente con él. Si bien en su mayoría presienten lo que tienen y desean que se aclaren sus dudas, la información que se les revele será gradual, delicada –la verdad soportable– y en la cantidad y tiempo que indique el propio paciente. El conocimiento de la verdad más o menos amplia o rigurosa irá en función de las necesidades que tenga el enfermo de saber o no saber. Es distinto ir a morir a los 40 que a los 90 años (22-32).
Es a menudo imposible predecir qué pacientes no quieren escuchar la verdad, pero en general puede aprovecharse para averiguar su opinión cuando pregunte sobre la naturaleza de su enfermedad, pronóstico, al proponerle un tratamiento o al iniciar el estudio de un proceso benigno. Si el enfermo la solicita, se dará la información de forma progresiva, continua y paralela a la evolución de la patología subyacente, en un lenguaje comprensible, evitando la crueldad informativa y concretar en lo posible el pronóstico. Nos servirá de orientación averiguar si el paciente quiere conocer los detalles de su problema médico o del tratamiento. Hay que comprobar la recepción de la información, responder a las reacciones del paciente conforme estas surjan, y explorar la negación (si existe) utilizando respuestas de empatía (tiene que ser muy difícil aceptar esta situación….). Jaime Sanz O. (30) sugiere que se dé la información delicada teniendo en cuenta los siguientes aspectos:
– Que el interesado exprese reiteradamente sus deseos de ser informado en su totalidad
– Que el médico haya sopesado debidamente, en varias entrevistas previas, el grado de información que el paciente puede soportar y su capacidad y recursos para asimilarlo
– Que el equipo asistencial esté dotado de infraestructura personal, conocimiento y técnicas adecuadas que permitan llegar al final del camino
– Que la información que se tiene que transmitir sea realmente cierta
– Respetar el derecho a la información y a la no información.
Si el paciente no quiere saber todos los detalles, si manifiesta negación, ira y regresión, no se le debe comunicar la verdad porque está indicando a través de estas reacciones que huye de la realidad y que esta le produce una gran ansiedad. No obstante se procurará no cortar todas las líneas de comunicación y si no desea ninguna información, se propone asumirlo, ya que el derecho a la no información es tan válido como lo es el de la información, no obstante, se le preguntará si quiere que se la comunique a alguna persona determinada. Es importante dejarle abierta la posibilidad de abordar el tema en otro momento (31-33). Según Broggi (23), la información debe entenderse como un proceso, no como un acto clínico aislado, aunque sea repetido, esto es, como un proceso evolutivo en el que puede madurar la capacidad del enfermo a ser informado y la buena orientación del médico. El enfermo necesita integrar la información en su mundo frágil e inestable. Se procurará tomarse pausas, respetar los silencios y comprobar con frecuencia que entiende lo que se le dice, para permitirle hablar y sentir cierto grado de control sobre la entrevista tomando en cuenta sus creencias religiosas, su situación económica y quizás los deseos de su familia.
Tabla 5
Bases para dar información delicada (1-3,6-23)
– Valorar expresiones no verbales de desear saber más o menos
– Reconocer la situación emocional que esté atravesando el enfermo
– Procurar obtener un consenso con el equipo a la hora de definir la actuación
– Tratar de saber cuánto sabe y lo que desea conocer
– Darle oportunidad para que pregunte
– Informar de forma gradual, clara y veraz, empezando por lo positivo
– Ser conscientes de la importancia de la comunicación no verbal
– Resaltar la esperanza y la continuidad de cuidados
– Responder a los sentimientos
– Recalcar los apoyos y potenciar los recursos que posee
¿Es posible informar con calidad?
El decir al paciente que la evolución de su enfermedad no es buena y que su pronóstico es malo, requiere mucha sensibilidad y capacidad para comunicarse. Existe un proverbio castellano que dice: “Cuando lances la flecha de la verdad, moja la punta en la miel”. Si bien todos los enfermos tienen el derecho de saber lo que tienen, no todos necesitan saberlo todo y otros no se interesan en absoluto. Los pacientes siempre prefieren la verdad delicada, por lo que hay que actuar con tacto debido a que algunos que preguntan dan a la vez a conocer que no desean saber malas noticias (2,6-10,30-32). Necesitan básicamente sentirse escuchados y entendidos, no que les digan cómo deben reaccionar o lo que tienen que hacer. Una técnica que ha demostrado ser útil en estos casos es ayudarles a revisar el curso de la enfermedad y hacer que las conclusiones les sean más evidentes. En esta forma el paciente será a menudo capaz de contestar sus propias preguntas o al menos ser guiado a través de sus incógnitas. Cada individuo reacciona a la verdad de manera diferente según su personalidad y estilo de vida previos. Lo importante es que se les haga comprender que no todo está perdido, que es una batalla que van a librar juntos – paciente, familia y equipo médico, sea cual sea el resultado final. Una comunicación de calidad debe contener los siguientes elementos: del paciente a través de planificar adecuadamente lo que se le va a decir, en particular cuando se va a proponer el retiro del tratamiento activo, procurando partir de lo que él sabe y quiere aclarar para darle las noticias, despacio, observando sus reacciones a la vez que se le muestra un firme apoyo durante los procesos de aceptación de la enfermedad. Más del 80% alcanzan así un grado explícito de información sobre su estado(28). La información es valiosa para quien la desea, así el 75% de los pacientes informados comparten sus preocupaciones sobre la enfermedad y sus consecuencias con sus familiares, mientras que solo el 25% de los no informados hacen lo mismo (1,27).
La comunicación deberá también contemplar los posibles aspectos positivos sobre la evolución de la situación, como la existencia de tratamientos para reducir o interrumpir la sensación de amenaza a su vida que representan los síntomas persistentes, que se va a hacer lo posible para evitar el sufrimiento y que la persona no va a ser abandonada. Hay varios autores que recomiendan que se dé siempre inicialmente la información positiva, porque es lo primero que se recuerda. En caso de una enfermedad grave de reciente diagnóstico, se requiere discutir una estrategia conjunta con los familiares y poner en juego el principio de “no herir o provocar un dolor moral innecesario” y no dar informaciones que en el fondo no sean deseadas por el paciente (utilizar palabras neutras: así es mejor decir: “es difícil de curar del todo” que “no tiene solución”), no mentir pero dar las verdades de manera asimilable y comprensible y procurar que el paciente pueda reflexionar. La credibilidad del profesional descansa en la forma de hablar. Será más persuasivo cuando lo haga con claridad, sin vacilaciones, enfatizando aquellos conceptos que considera más relevantes, mediante las pausas que sean necesarias que permitan al interlocutor asimilar la información, e incluso participar en ella de manera dialogada (6,8,15,31).
El compromiso de acompañar y confortar
“Solo si somos capaces de asumir la situación que se avecina, dice M. Gómez Sancho (25), estaremos autorizados moralmente a informar”. La información implica un compromiso de disponibilidad y de apoyo posterior por parte de quien la realiza, por lo que después de informarle se debe preguntar sobre cómo se siente, qué le preocupa y cómo se le puede ayudar. Es necesario ofrecer algo a cambio una vez que se ha dado la información para que el enfermo pueda afrontar mejor este tiempo difícil. Es esencial recalcarle que no se le abandonará cualquiera que sea la situación, que se le continuará cuidando con igual esmero, regularidad, que se estará disponible y que se apoyará a la familia. “Lo que es decisivo no es solo la exactitud de lo que se dice, sino la solidaridad en las situaciones difíciles que acompañan al pronóstico inquietante de una enfermedad”.
Debemos ser sensibles a las esperanzas del enfermo porque estas son las que le ayudan a que viva mejor la vida que le queda. Tienden a cambiar con el curso de la enfermedad, por lo que, si en un principio pueden ser por un diagnóstico equivocado, con el tiempo pasan a desear cosas para su familia mientras que para sí mismo solo anhela una muerte tranquila. La cuestión clave es informar al paciente sin destruir su esperanza facilitándole un contexto de seguridad y confianza. La esperanza no tiene que ser solo curativa, a veces el paciente puede conformarse con una meta parcial que le haga más llevadera la situación. Si el enfermo pregunta directamente si va a morir pronto, una estrategia útil puede ser devolverle la pregunta y evaluar las razones por las que pregunta. Es preciso decidir si lo que espera es que se le tranquilice o si desea realmente conocer la verdad. Si no se está seguro, una verdad a medias puede ser mejor que la verdad cruda, hasta que se tenga tiempo para decidir qué hacer. El objetivo de los Cuidados Paliativos es hacer la muerte un poco más fácil, no aplicar el dogma de siempre divulgar la verdad.
Tabla 6
Características de la comunicación de calidad (24)
– Adaptada a las expectativas de conocimiento que tiene el paciente
– Circunscrita a la evolución de la enfermedad, sin adelantar acontecimientos
– Concreta y cercana a las preguntas del paciente
– Coherente entre todas las fuentes
– Esperanzadora, transmitiendo aspectos más positivos
– Adaptada a la situación actual del enfermo
La confidencialidad
La comunicación con los pacientes impone la obligación de confidencialidad. Si los enfermos no están seguros de que el médico cumplirá con ella, faltarán las bases para una buena relación posterior. Cuando el conflicto entre la verdad y el bien del enfermo sea evidente, y las consecuencias negativas previsibles fueran mayores que los beneficios, el derecho de conocer su situación puede quedar en suspenso. Sin embargo, el médico podrá revelar el secreto con discreción, exclusivamente a quien haya de hacerlo y en los justos límites necesarios si con el silencio se presumiese un muy probable perjuicio para otras personas o un peligro colectivo (por ejemplo, el VIH positivo que no informa de su condición a su pareja). Otra excepción será que la información necesite ser compartida con otros profesionales de salud que participan en la investigación y en el manejo del enfermo (2-3.9,29).
Las decisiones previas o voluntad de vida
Dado que algunas personas tienen unas ideas muy claras sobre el tipo de atención médica que les gustaría recibir si estuvieran muy enfermas y si fueran a morir, es interesante preguntar a sus familiares si los pacientes tienen unas directrices previas o “voluntad de vida” para orientar las decisiones sobre su salud en el caso de quedar incapacitados y proteger así su autonomía hasta el final. Estas últimas voluntades son de dos tipos:
1) Testamento vital que consiste en una serie de instrucciones relacionadas con el mantenimiento, retirada o el establecimiento de medidas de soporte vital (resucitación cardio-pulmonar, hidratación, nutrición), y
2) Poderes legales permanentes para la atención sanitaria o designación de representantes, a través de los cuales se delegue a una persona que tome las decisiones referentes a su tratamiento médico en el caso de una incapacidad mental futura.
Las dos son complementarias. Las preferencias pueden cambiar con el tiempo conforme progresa la enfermedad, por lo que deberán ser comprobadas regularmente porque las estrategias para adaptación empleadas por los pacientes son más dinámicas y adaptativas de lo que se piensa (32). Hablar y dar publicidad a las decisiones avanzadas podría motivar un diálogo entre el paciente y sus familiares o amigos acerca de los cuidados terminales que sería muy útil para todos (31-34).
Problemas en la comunicación informativa
El ocultamiento de la verdad da origen a la conspiración de silencio (6-10,14,23-25), que crea una gran dificultad en la relación familia-enfermo porque no se sabe de qué hablar, se evitan los temas habituales, el contacto visual y se toman decisiones en nombre del paciente, como si este no existiera. Una mala comunicación produce una relación clínica desequilibrada y una defectuosa calidad de atención al paciente terminal por la falta de un lenguaje común entre sanitarios, familia y enfermo.
El temor y la tensión resultante impiden o dificultan todo el proceso de adaptación a la muerte, por lo que es mejor hablar con los familiares sobre sus sentimientos y preocupaciones y obtener de ellos unas buenas razones para no decirle la verdad, tras establecer el costo emocional y el efecto que tiene sobre ellos. Será de ayuda pedirles permiso para hablar y descubrir los sentimientos del enfermo, enfatizando que solo se pretende preguntar para saber cómo se siente. La incapacidad para establecer una conexión auténtica intensifica la soledad y desesperación del moribundo que necesita sentirse más unido con las personas que más quiere. Es un tiempo donde se necesita una información más veraz y apoyo, donde los pensamientos y sentimientos cambian y se tienen que tomar decisiones importantes. Que la familia sea consciente de los posibles remordimientos posteriores a la muerte de su ser querido puede inspirar a tomar la valiente resolución de comunicarse de ahora en adelante de una forma diferente. “No tener noticias no equivale a buenas noticias, es una invitación al temor”, dice C. Fletcher.
Tabla 7
Problemas que produce una mala comunicación
– Malentendidos
– Desacuerdos
– Preocupaciones desproporcionadas
– Trastornos emocionales
– Frialdad emocional
– Comportamiento alterado
– Desconfianza en la medicina
– No utilización de los propios recursos
2. La comunicación en la relación de ayuda
La naturaleza de la relación médico-paciente que hace que el enfermo se sienta mejor es en sí misma uno de los más poderosos instrumentos de la medicina. En esta, el fármaco más frecuentemente usado es el mismo sanitario, por lo que es importante que este, como persona y como profesional, se encuentre preparado para ofrecer lo mejor de sí mismo tanto para identificar lo que le está perturbando al paciente como para ayudarle a afrontar mejor su futuro. Los objetivos en la relación de ayuda son: promover la expresión de sus temores, sentimientos y otras necesidades, aclarar sus dudas, ofrecerle contención, ayudarle a extraer sus propias conclusiones, fomentar su autoestima, conocer sus valores espirituales, culturales y medios de apoyo, darle soporte para resolver otros problemas, hacerle sentirse acompañado y que no va a ser abandonado. En las situaciones de crisis, los enfermos suelen tener dificultad para exponer con claridad sus necesidades al personal que les cuida, por lo que es preciso poner atención a sus expresiones tanto verbales como no verbales de depresión, ira, agresividad, frustración. Cuando el enfermo note que sus preguntas son tomadas en serio y contestadas con cuidado se sentirá gradualmente más capaz para discutir su situación y de enfrentarse a la realidad. Si no se recogen a tiempo las señales de petición de ayuda, este las repetirá por varias veces más, pero si no hay respuesta, no lo volverá a intentar y se encerrará dentro de sí mismo, siendo difícil establecer una comunicación con él posteriormente (7,8,35-37).
En la relación de ayuda influyen tanto los temores del profesional como los de los pacientes y familiares. El enfermo tiene miedo al dolor, a la soledad, a que su vida carezca de sentido y otras necesidades que se pueden cubrir solo interesándose por ellas. Una red social de apoyo puede facilitar que los pacientes acepten mejor sus limitaciones. Los enfermos necesitan una persona que les ayude en el proceso de contención emocional y que les permita que encuentren por sí mismos una forma de hacer frente al sufrimiento que le produce la situación. El éxito o fracaso del apoyo depende en gran medida de la capacidad de cada uno para establecer ese puente que abra la puerta del mutuo compartir, lo que se entiende o percibe del otro(7-9,17,24,35). Quizás la manera más útil de experimentar sus sentimientos sería ponernos en su lugar por unos momentos y que nos preguntáramos: “¿cómo me sentiría yo en sus circunstancias?, ¿qué quisiera que me dijeran u ofrecieran?”. Con toda seguridad, diríamos que desearíamos tener a alguien que nos escuche, que no tuviese miedo de coger nuestra mano y acompañarnos. Si aceptamos el riesgo de desvelar nuestra vulnerabilidad, la persona moribunda puede sentirse segura y desvelar a su vez sus dificultades, su dolor y sus problemas psicosociales(36). La muerte inminente es un desafío para encontrar la forma de mejorar unas relaciones que pudieron estar deterioradas mientras aún existe tiempo y cambiar viejas actitudes y temores.
Establecer una relación interpersonal íntima y terapéutica requiere destreza clínica, tacto y habilidad para la comunicación (1-4,10,33-36). Esta meta es difícil de lograr sin una rigurosa valoración de los motivos que convierte a alguien en cuidador, de sus concepciones, fantasías, limitaciones sobre la muerte y la agonía y las defensas y estrategias que tiene para enfrentarse con ella. Es importante procurar llenar de calor y afecto lo que se hace, se dice y se piensa. El aspecto terapéutico de una manera estimulante de hablar y comportarse con el enfermo es algo que se debe buscar acrecentar, porque nuestra presencia adquiere mucha más importancia cuando este se encuentra gravemente enfermo, con una moral disminuida y su confianza maltrecha.
Tabla 8
¿Qué se necesita para establecer una relación de ayuda?
– Disposición interior para ayudar al otro
– Conocer la enfermedad y la fase de aceptación en que se encuentra
– Comprender y haber desarrollado unas ideas sobre lo que es padecer una enfermedad seria y lo que puede ser morir
– Una actitud empática para ponerse en el lugar del otro
– Paz interior para escuchar activamente
– Respeto y confianza que favorezca la proximidad
– Flexibilidad, tolerancia y respeto a sus hábitos
– Buscar promover su autoestima
– Conocer los principios básicos de la comunicación
– Saber cómo ha reaccionado anteriormente
– Respetar sus silencios, no llenarlos con falsos optimismos
– Tratar de evitar hablar por el paciente y así cerrar la conversación
– Hacer preguntas abiertas, pedir su opinión
– Trabajar sin ideas preconcebidas
– Valorar los recursos de ayuda que tiene el enfermo y el cuidador
– No confundir los propios temores con los del paciente y la familia
– Saber cómo evitar el burn out
Dificultades en la relación de ayuda
La relación de ayuda es un tema difícil para el sanitario en la terminalidad. Requiere una buena dosis de decisión y competencia y son varios los obstáculos para una comunicación adecuada con el moribundo: a) el hecho comprensible de que en nuestra sociedad cualquier conversación sobre la muerte y el morir es siempre temida y difícil; b) la mala preparación de los médicos para comunicar las malas noticias, apoyar y su escasa disponibilidad de tiempo para enfrentarse a estas situaciones, y c) una familia protectora que subestima las capacidades de adaptación que tiene el enfermo(37). A veces la dificultad para conectar proviene de un viejo problema más profundo, las viejas heridas o rencores en una relación que no han sido resueltos.
En nuestra sociedad actual existe una marcada tendencia a ocultar la muerte. Así mientras en el siglo pasado el 90% de las muertes ocurrían en casa, en las últimas décadas alrededor del 65% se producen en los hospitales y otras instituciones, con el resultado de que existen muchas personas que no han visto morir a un ser querido, siendo por ello escasa la experiencia y comprensión del proceso de la muerte en la familia. Este aislamiento que hace a la muerte más misteriosa se continúa con el entierro en la intimidad y con los funerales sin el fallecido. No es infrecuente leer en esquelas que la “familia no recibe”; sin embargo, “no es la muerte sino morirse lo que es terrible”, escribió H. Fielding, por lo que un paso crucial para mejorar la asistencia recibida por los pacientes al final de la vida es superar el tabú existente respecto a hablar de la muerte y la fase terminal y tratarla con familiaridad y respeto por su capacidad para imponerse a la vida (38-42).
Suele ser difícil imaginar nuestra propia muerte, por lo que si queremos realmente ayudar a los moribundos debemos empezar por asumir la muerte como una dimensión esencial de la existencia humana y su fase previa como una situación donde se les puede apoyar con medidas que aumenten su bienestar para que aprovechen mejor el tiempo que les queda. La aceptación filosófica de la muerte junto al apoyo correcto durante el tiempo que le queda al enfermo de vida útil deben ser incorporados a la práctica clínica si se quieren evitar sufrimientos innecesarios. Debemos sacar tiempo para meditar sobre la transitoriedad de la vida, lo limitados que somos para afrontarla y las inquietudes que nos produce. Nuestro rechazo a la muerte está relacionado por lo general con el miedo a la pérdida de la individualidad, pero en buena parte es al desconocimiento sobre lo que pasa con el individuo. Para Séneca: “Necesitamos la vida entera para aprender a vivir y también, cosa sorprendente, para aprender a morir”. “La muerte es lo que da un significado profundo a la vida” dice O. Wells “Si no sabemos que vamos a morir no hay nada en la vida que sea lo suficientemente valioso”. Los que más parecen temer a la muerte tienden a ser los menos acostumbrados a vivir y disfrutar del momento.
El temor a fallecer no es una única emoción sino una mezcla de varios temores individuales, por lo que es preciso aclarar aquellos aspectos particulares que estén en su mente como base para el inicio del diálogo. Es un tema casi universal, de modo que si el paciente no lo demuestra debe hacer reflexionar al profesional sobre si aquel ha comprendido o no su situación (1,35-37).
Tabla 9
Motivos del temor a la muerte
– No reconocerla como parte del ciclo vital
– Desconocimiento de cómo se produce
– Recuerdo de otras pérdidas
– Impotencia para detenerla
– Su significado de ruptura total
– Cambios en la vida familiar
– Culpabilidad por acciones u omisiones
– Desconocimiento del más allá
Tabla 10
Temores comunes en la fase terminal
Los sanitarios tenemos falta de preparación y de tiempo para enfrentarnos a la terminalidad y el miedo que expresa el paciente ante cada fase de la enfermedad o síntoma nuevo nos exige una respuesta emocional muy elevada. El reconocimiento y familiaridad con las causas del temor pueden fomentar la capacidad del sanitario para empatizar con el paciente y así aumentar el valor de su apoyo (8,16,18,34-37,39-41). Este reduce sus temores y se enfrenta mejor al futuro cuando encuentra que su médico y cuidador son personas con coraje y compasión suficiente para estar a su lado los últimos días de su vida como compañeros afectuosos antes que solo como profesionales y que sean capaces de responder al dolor humano sin derrumbarse ellos mismos (15).
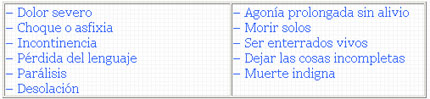
Tabla 11
Temores de los médicos y enfermeros en la situación terminal
– A enfrentarse con una persona que sufre – dolor por simpatía
– A ser responsabilizado cuando es portador de una mala noticia
– A que cuando fallece una persona es por culpa de alguien
– A no estar preparado para enfrentarse con una variedad de condiciones médicas intratables
– A no actuar apropiadamente
– A provocar una reacción indeseable
– A reconocer su falta de conocimientos
– A expresar sus emociones – o a decir “lo siento”
– A la propia muerte.
Un reciente estudio de médicos oncólogos reveló que padecían depresión y niveles altos de ansiedad ante la muerte causados por la dificultad de comunicación con sus enfermos fueran terminales o no y por la imposibilidad de ofrecer soporte emocional adecuado, lo que contribuía a elevar significativamente su estrés(1). La formación sobre la muerte deberá iniciarse en las propias Facultades de Medicina y Escuelas de Enfermería y se orientará especialmente a: a) contrarrestar los temores de los médicos ante la terminalidad, b) recalcar que la muerte es una parte de la vida, que no significa una derrota de la Medicina y c) fortalecer un nuevo tipo de relación, la participación mutua, donde el paciente y el equipo colaboran activamente y el primero asume más responsabilidad en su atención. Hay que dedicar algún tiempo al efecto sanador del contacto físico y dar a futuros profesionales un curso sobre comunicación, lo que les permitiría dar los diagnósticos de pronóstico incierto, responder las preguntas difíciles de los pacientes, negociar sus conflictos internos y dar salida a sus sentimientos. Se ha rescatado una característica esencial de una buena práctica clínica, cual es el respeto al enfermo como persona, considerando que los objetivos de este deben ser la base de las decisiones terapéuticas. Hace que el médico se informe sobre las expectativas y objetivos de los pacientes y que estos y sus representantes participen tanto como sea posible en cada decisión. Los hospitales deben interesarse en prestar una mejor atención a los pacientes en fase terminal, con una mayor dedicación de tiempo a la comunicación con estos y sus familias, una más adecuada coordinación de los servicios intrahospitalarios, centros de salud y de asistencia social y una más amplia formación del personal en los cuidados al final de la vida y apoyo al trabajo en equipo.
La actitud ante la muerte debe ser tan natural como ante el nacimiento de un nuevo ser. Un paso crucial en este sentido se producirá cuando los sanitarios y los pacientes superen el tabú existente respecto a hablar de la muerte y de la fase terminal, para lo cual es esencial disponer de una información sistemática sobre estos temas, sobre cómo hablar con los pacientes aspectos como la suspensión de tratamientos y planificar la asistencia en los últimos días. A veces el obstáculo a la auténtica comunicación entre el médico y el paciente radica en el mismo médico. No es probable que el paciente abra su corazón a un médico que mantiene una actitud distante. La verdadera reciprocidad solo puede existir cuando el médico ha demostrado que él también es un ser humano39-41. Los que cuidamos a los enfermos en ocasiones podemos estar empleando, sin darnos cuenta, técnicas que nos mantengan a una distancia emocional de los mismos; así por ejemplo, si decimos al paciente que no hay razón para sentirse mal, le estaremos indicando que solo aceptamos pensamientos positivos y que pretendemos que nos diga que está bien aunque en realidad se sienta infeliz. Nuestro tono deinconscientemente, les podemos indicar que no deseamos escucharles. Es también importante saber cómo guardar el equilibrio entre acercarse demasiado con el riesgo de sobreimplicarse y el distanciarse en exceso, posición donde pierde eficacia y parte del sentido la profesión sanitaria (35-36,39-43). En una universidad norteamericana se preguntó a dos pacientes con cáncer sobre qué les gustaría que se dijese a los médicos en su día de graduación y se obtuvieron las siguientes respuestas: “Dígales que me dejen hablar primero a mí”. “Dígales que llamen a la puerta antes de entrar, que saluden y se despidan y que cuando hablen conmigo me miren a los ojos”, lecciones estas que no se enseñan en las facultades de Medicina (42).
La comunicación con la familia
En los Cuidados Paliativos el paciente y la familia son una unidad de tratamiento porque lo que sucede a uno afecta al otro. Una buena comunicación con la familia reduce los sentimientos de aislamiento del enfermo y favorece una dinámica familiar más adaptativa. Su ritmo, límites, contenido y forma casi siempre deben ser distintos de los que se ofrece al enfermo (43). La etapa terminal es una fase muy dura para todas las familias, que ante estas circunstancias reaccionan con una ambivalencia emocional, porque si bien desean el final por un alivio tanto físico como psicológico, la pérdida que sufren no es fácil de sobrellevar porque no solo es física sino también económica y social (28,43). La familia aporta importantes cuidados y ayuda a la mayoría de los pacientes pero generalmente infravalora la entereza y capacidad de decisión del enfermo. Si bien diferentes encuestas confirman que la mayoría de las personas desearían tener un conocimiento de la gravedad de su mal, cuando se trata de informar a sus seres queridos, muchos no están dispuestos a hacerlo. De esta forma, aunque parecemos capaces de enfrentarnos a nuestra muerte, para nuestros familiares preferimos el silencio protector si no nos vemos obligados a informarles, argumentando en nuestra defensa el temor a un posible derrumbe total o a que se produzca un suicidio. Un estudio de una Comisión Presidencial Americana llegó a la conclusión provisional que informar a los pacientes no es más peligroso para su salud que ocultarles información, especialmente cuando esta se da con discreción y sensibilidad (37).
En nuestra cultura la familia es un agente esencial que acostumbra a reclamar para sí una autonomía total y un consentimiento informado real y que, en cambio, puede ejercer un paternalismo puro y duro con el enfermo, no siendo raro que lleguen a bloquear un acercamiento mutuo entre médico y enfermo. Es comprensible que la familia tenga miedo a las consecuencias de la información, si debe sobrellevarla luego en solitario. Por este motivo, se procurará establecer con ellos desde el principio un diálogo que les permita mejorar la comprensión de las reacciones del enfermo (identificar y reconocer), hablar sobre sus sentimientos y preocupaciones, obtener información sobre el comportamiento del enfermo así como explicarles lo que está pasando, las razones para empezar o suspender tal o cual tratamiento y fijar objetivos comunes, preparándose para ser referencia de ellos con su disposición. Este abordaje nos permitirá conocer sus diversos miedos a la muerte, a que sufra su ser querido, a no tener recursos para ayudarle, a no estar en esos momentos, a no saber distinguir la última etapa, a no estar a su altura, a molestarle.
Es importante identificar al cuidador principal y valorar cómo le está afectando la situación, si está sobrecargado, de qué ayuda dispone, si hay signos de conflictos internos y si estos le llegan al enfermo. Es preciso trabajar con ellos para que puedan asumir la idea de la muerte. El tiempo que viven con el enfermo es irrepetible, por lo que tienen una gran ansiedad sobre cómo utilizarlo. Muchas veces requieren ayuda para distribuir sus tareas, para la rotación en el cuidado, que se les explique sobre la alimentación y nutrición y consensuar con ellos los objetivos terapéuticos, así como también sobre lo que se puede hacer para despedirse, resolver algunos asuntos pendientes y estar con él y cuidarle. Es importante resaltar el esfuerzo que la familia está llevando a cabo y el valor de su presencia en la fase final tanto para el paciente como para ellos mismos. En esta etapa debemos estar cerca pero de puntillas (43,44). Si no nos necesitan, es mejor dejarles estar. Son momentos íntimos y personales.
En la fase de duelo, el equipo sanitario debe procurar mantener contacto con los familiares, en especial si el fallecimiento fue difícil y en corto tiempo, si el doliente vive solo o tiene una personalidad patológica previa. Esto le permitirá detectar precozmente datos que orienten a un duelo patológico (que requiere asistencia especializada) presente hasta en un 16% de los deudos en el primer año. Estos datos son:
a) que persista la sensación de culpabilidad;
b) que no perciban el apoyo dado por otras personas y la comunidad y
c) un aumento del consumo de tranquilizantes o hipnóticos y alcohol. Es preciso recordar que el duelo empieza antes de la muerte del paciente y que puede hacerse mucho proporcionando ayuda de forma anticipada y manteniendo la puerta abierta (44)
La comunicación dentro del equipo
La atención a un enfermo terminal requiere que exista una comunicación fluida entre todos los profesionales que le asisten, tanto para que estos dispongan de una visión más global de la situación, de las diferentes variables que pueden incidir en las respuestas a los tratamientos y para llevar a cabo planes de acción más coordinados. La enfermería, por ejemplo, detecta necesidades no cubiertas ni descubiertas, preguntas no formuladas y ecos que escapan al médico, por lo que debería conocer siempre la gradación del proceso informativo y participar más en él en muchos momentos (¿cómo se puede llegar a administrar un cocktail lítico sin la participación de quien lo indica y ejecuta?). Una buena comunicación que cultive el diálogo, el respeto y la importancia de todos los miembros del equipo para aportar información y soluciones, favorece la toma de decisiones difíciles con arreglo a los principios bioéticos, y les hace que sean más compartidas, lo que aumenta su sensación de seguridad y de unión (5,8,17, 44). Determina una actuación más correcta de todos, evitando que alguno de sus cuidadores tenga el deseo de acelerar por su cuenta la muerte de los enfermos bien por efecto de la fatiga o por considerar individualmente que esta actuación sería la adecuada. Es, a su vez, el factor más importante en la prevención de los problemas del estrés y del sufrimiento del paciente. La deficiente comunicación es una de las primeras causas por las que un grupo no funciona. Si este no destina un tiempo para fortalecer sus relaciones no hay equipo. Las reuniones periódicas entre los miembros del equipo permiten reconocer, comprender y compartir las dificultades cotidianas a las que se enfrentan, así como repartir y hacer más soportable la carga psicoemocional del manejo de la terminalidad
Errores en la comunicación
Son numerosos los errores que se pueden producir en la comunicación en la terminalidad y que se deben a (7-9,13,24,3)
– Que no siempre oímos el mensaje porque hemos desarrollado el hábito de creer que sabemos lo que van a decir o que conocemos muy bien lo que piensan nuestros interlocutores.
– Ignorancia o falta de habilidades para la comunicación.
– Concebir la información como algo unidireccional: la iniciativa no parte del enfermo, no se incluyen todos los aspectos que le interesan.
– Olvidar al sujeto como elemento activo: imponer nuestros propios tiempos, espacios y formas de comunicación. En muchas ocasiones se escogen intermediarios, como si el enfermo no pudiera entender.
– Asumir un rol equivocado, sobre todo el paternal, infantilizando al enfermo y dando falsas seguridades, sin permitir que desarrolle su propia autonomía.
– Defectos de aplicación de medidas verbales: silencios disfuncionales, mentiras “para que no sufra”, tecnificación que impide al enfermo saber, etc. El no disponer de “información sobre la información”, es, en ocasiones, excusa para no avanzar.
– Sobreimplicación.
Generalmente los pequeños malentendidos se deben a un descuido, a una distorsión afectiva o a no escuchar. Muchas veces oímos pero no entendemos y dependemos de creencias y suposiciones inconscientes, por ejemplo, no escuchar a alguien por la forma que viste o hacerlo aunque diga tonterías por la simple razón de que habíamos oído que era muy inteligente. Es también esencial que nos autoobservemos mientras asistimos a un enfermo, pues ello nos ayudará a contener en nosotros esa tendencia a creernos en exceso el valor de nuestras recomendaciones, prescripciones o consejos con los cuales fomentamos muchas veces la dependencia del otro y su pasividad.
Conclusiones
La comunicación es un elemento básico en la atención del enfermo terminal porque permite ofrecerle un apoyo físico y psicosocial adecuado, a la vez que facilita el proceso de adaptación a su padecimiento. Si se basa en el respeto a su voluntad y en la sinceridad, es una expresión importante de solidaridad con el que se enfrenta a la muerte.
Bibliografía
1. Sánchez Sobrino M. “Información y comunicación en nuestro medio”. En: Libro de ponencias del 2¼ Congreso de la SECPAL, Santander, Mayo, 1998, 313-315.
2. Golden A. S., Bartlett, E., Barker, L. “Relación médico paciente: comunicación y educación”. En: Principios de Medicina Ambulatoria y familiar. Masson. Barcelona, 1995, 26-37.
3. Buckman, R. “Communication in Palliative care. A practical guide”. En: Oxford Textbook of Palliative Medicine, editado por D. Doyle, G.W. Hanks, N. Mc Donald. Oxford University Press, Oxford. 1998, 141-150.
4. Marijuan M. La información al paciente terminal y a su familia. Dilemas éticos en la información. II Jornadas Nacionales de Cuidados Paliativos. Bilbao. Octubre 1997, 15-28.
5. Hernández M. “Comunicación dentro del equipo”. En: Libro de ponencias del 2° Congreso de la Sociedad Española de Cuidados Paliativos (SECPAL) Santander, 1998, 189-191.
6. Borrel F., Bosch, J. M. “Entrevista clínica”. En: Atención Primaria, editado por A. Martín Zurro y J.F. Cano. Doyma 3» Edición. Barcelona, 1994. 158-168.
7. Astudillo W., Mendinueta C. “Bases para mejorar la comunicación con el Enfermo terminal”. En: Cuidados del enfermo en fase terminal y atención a su familia, editado por W. Astudillo y col. EUNSA, Barañain, 4» Edición. 2002, 56-63.
8. Astudillo W., Mendinueta C. “Importancia de la comunicación en el cuidado del paciente en fase terminal”. En: Cuidados del Enfermo en fase terminal y atención a su familia, editado por W. Astudillo y col. EUNSA, Barañaín, 4» Edición. 2002, 65-71.
9. Astudillo W., Mendinueta C. La comunicación en fase Terminal. Biblioteca básica Dupont Pharma para el médico de Atención Primaria, 1996, Madrid. Nilo. Industria Gráfica, 37-66.
10. Arce C. “Habilidades en comunicación”. En: Libro de ponencias del 2¼ Congreso de la SECPAL, Santander, Mayo 1998, 98-101.
11. Flórez L. J., Adeva J., García, M. C. La comunicación en el anciano. JANO, 1998, 55:1265:524-528.
12. McCarthy M. J¼. Domine la era de la Información. Ediciones Robin Cook. Barcelona 1991.
13. Steil, L., Summerfield J., De Mare G. Cómo escuchar bien y entender mejor. Ediciones Deusto S.A. Madrid, 1998.
14. Lichter I. Communication in cancer care. Churchill Livingstone, Edinburgh, 1987, 18-28.
15. Astudillo W. “Filosofía de los Cuidados Paliativos”. En: Medicina Paliativa, bases para una mejor terminalidad. Editado por J. Bátiz y W. Astudillo Sociedad Vasca de Cuidados Paliativos. Bilbao, 1997, 15-55.
16. Bermejo J. C. La comunicación como medio terapéutico. II Curso de Cuidados Paliativos para personal sanitario, Sociedad Vasca de Cuidados Paliativos, San Sebastián. 1995, 16-43.
17. Buckman R. Aptitudes de comunicación en los Cuidados Paliativos. Clínicas Neurológicas de N. América. 2001, 987-1001.
18. Rodríguez B. A., Pérez F. F. “Escuchar, algo más que oír”. Formación Médica Continuada FMC, 1999, 6,10:690-692.
19. Suckman L., Markakuss K., Beckman H.B., Frankel R. “A model of empathic communication in the medical interview”. JAMA, 1997, 277:678-682.
20. García-Morato, J. R. “Saber mirar, saber escuchar”. Rev. Med. Univ. Nav. 1996, 40:123-125.
21. Marqués S. “Morir, tabúes, miedos, negaciones”. Revista ROL de Enfermería, 1995, 201:17-21.
22. Broggi M. A. “La información clínica y el consentimiento informado”. Med. Clin. (Barc) 1995,104:218-220.
23. Ruiz, R. “Participación del paciente en la consulta y en la toma de decisiones clínicas: una perspectiva” desde la atención primaria. Manual de Medicina Basada en la evidencia. Coordinado por A. Gómez de la Cámara. Jarpyo editores. Madrid, 1998, 181-196.
24. Benítez del Rosario M. A., Asensio A. “La comunicación con el paciente con enfermedad en fase terminal”. Atención Primaria 2002, 30 (7).
25. Gómez Sancho M. “La comunicación del diagnóstico al enfermo de cáncer”. En: Libro de ponencias del 2» Congreso de la SECPAL, Santander, Mayo, 1998, 844-98.
26. López A. E. “El derecho del enfermo a la verdad”. JANO 1986, 1:79-88.
27. Centeno C. “La información del pronóstico final en España”. En: Libro de ponencias del 2¼ Congreso de la SECPAL en Santander, Mayo, 1998, 181-185.
28. Gómez X., Roca J., Pladevall C., Gorch N., Guinovart C. “Atención domiciliaria de enfermos terminales”. En: Monografías Clínicas en Atención Primaria: Atención domiciliaria. Editado por R. López. Doyma, Barcelona, 1993, 131-149.
29. Altisent R. El médico de familia ante el enfermo en situación terminal. Biblioteca básica DuPont Pharma, 1997, 83-93.
30. Sanz Ortiz J. “Conocimiento de la verdad en el paciente terminal”. Med. Clin. (Barc), 1988, 90; 13:538-539.
31. Borrel F., Prados C. J. A. Comunicar malas noticias. Estrategias sencillas para situaciones complejas. Boyma, 1995.
32. Followfield, L. “Communication with the patient and family in palliative Medicine”. En: Oxford textbook of Palliative Medicine, edited by D. Doyle, G. Hanks, N. Cherny and K. Calman, Oxford University Press. Tercera Edición. 2005, 101-105.
33. Torroella, M., Morrison S. Directrices previas: “Cuándo, cómo y por qué empezar a hablar. Modern Geriatrics” (Ed. Esp.) 9; 9:263-269.
34. Gordon M., Singer P.A. “Decisiones y cuidados al final de la vida.” The Lancet (Ed. Esp) 1995; 27:6:73-76.
35. Arranz, M.P., Salinas A. Comunicación. “El arte de hacer preguntas”. En: Enfermería en Cuidados Paliativos, editado por E. López Imedio. Ed. Médica Panamericana, Madrid, 1998, 222-225.
36. Balint, M. The doctor, his patient and the illness. New York, Intern. University Press. 1957.
37. Ruiz, M. E. Observaciones de una estudiante de Medicina. Gac. Med. Bilbao, 1997; 94:90-91.
38. Sadava, J. Saber morir, Libertarias, Prodhufi. Madrid, 1991.
39. McWhinney, I. R. Medicina de Familia. Mosby-Doyma, Barcelona, 1995, 189-113.
40. Neuwirth Z. E. Empatía médica. “¿Debería importarnos?” The Lancet (Ed. Esp.) 1998, 1:6-7.
41. Pérez M., Quesada, J. F. Linares J. “La comunicación con el enfermo terminal”. FMC. Formación Médica Continuada en Atención Primaria, 1997, 4; 3:207-213.
42. Sanz-Ortiz, J. “La comunicación en Medicina Paliativa”. Med. Clin. (Barc.) 1992; 98:416-418.
43. Astudillo W., Mendinueta C. Cómo ayudar a la familia en la terminalidad. Sociedad Vasca de Cuidados Paliativos. Segunda Edición, 2001. San Sebastián, España.
44. Astudillo W., Mendinueta C. “El duelo por la pérdida de un ser querido”. En: Guía Socio sanitaria para personas mayores, editada por E. Arriola M., Fundación José Matía Calvo, 1997, 281-285.
ARS MEDICA
Revista de Estudios Médico Humanísticos Vol. 11, No. 11

