El impacto de los disturbios de la salud asociados al alcoholismo queda bien indicado por el hecho de que, en los Estados Unidos, del veinte al cuarenta por ciento de las camas de los hospitales están ocupadas por pacientes con complicaciones debidas al abuso de alcohol y al alcoholismo. En 1990 se ha calculado que estos desordenes han costado más de 16.5 billones de dólares anuales solo por lo que toca a costes de asistencia sanitaria y sin tener en cuenta el trabajo perdido y la reducción de productividad. Precisamente una de esas numerosas complicaciones somáticas, es decir, las cicatrices o cirrosis del hígado, es la cuarta entre las causas más frecuentes de muerte entre las personas de edad comprendida entre los 25 y los 64 años que habitan en áreas urbanas como Nueva York. Se ha demostrado que la incidencia de estas complicaciones esta en relación directa con el consumo de alcohol per capita. A este propósito, los Estados Unidos ocupan el decimonoveno puesto en la escala de los países desarrollados. Por ello, las enfermedades somáticas asociadas al abuso de alcohol y al alcoholismo han desembocado en un problema mayor de sanidad pública, no solamente en los Estados Unidos, sino en todo el mundo, con muchos países (como Francia, Italia, España) que presentan un índice de mortalidad debido a la cirrosis aun más elevado que el de los Estados Unidos. Recientemente se ha comprobado una moderada disminución del consumo total de alcohol y de los problemas relacionados con el, pero entre los adolescentes hemos podido constatar una tendencia opuesta; y en el mundo entero el consumo de alcohol aumenta todavía. Puesto que toda la atención se ha dirigido hacia las sustancias ilícitas, el alcohol sigue siendo la droga preferida para alterar el estado de ánimo. En la medida en que los modelos de bebida en los adolescentes de hoy continúen en la edad adulta, podemos prever una perseverancia de la gravedad de los problemas resultantes de las alteraciones somáticas causadas por el abuso de alcohol y por su ulterior empeoramiento. El objeto de este análisis es poner de relieve algunas de esas complicaciones somáticas, con la esperanza de que parte de estas informaciones, cuando lleguen al público, hagan menos atrayente el abuso de alcohol y más irresistible la terapia.
Los aspectos biológicos del alcoholismo tocan todos los campos de la medicina interna (Lieber, 1990a), porque el abuso de alcohol ataca a todos los órganos del cuerpo (Lieber, 1992). Atrofia muchos tejidos, incluidos el cerebro y las glándulas endocrinas. En realidad, el metabolismo hepático alterado representa un papel clave en una variedad de desequilibrios endocrinológicos (como las disfunciones de las gónadas y los problemas de reproducción). El alcohol ejerce también efectos tóxicos en la medula ósea y altera el estado hemático (por ejemplo, las anemias macrociticas) y provoca cicatrices en el corazón y en otros músculos. Esta presentación tratara especialmente del hígado y el tubo gastrointestinal, porque éste es el lugar por el que el alcohol penetra en el cuerpo y en el que ejerce sus peores efectos; también permitirá simplificar los análisis y los posibles beneficios que pueden derivar de la aplicación del conocimiento recién adquirido en bioquímica, en patología y en biología molecular.
En otros tiempos, la enfermedad del hígado, una de las complicaciones más turbadoras del alcoholismo, era atribuida exclusivamente a la desnutrición que acompaña al abuso de alcohol. En realidad, las deficiencias de nutrición no son raras en el alcoholizado y esto por diversos motivos, unos de carácter socioeconómico, pero también porque el alcohol es un preparado verdaderamente único. El alcohol es una droga, una droga psicoactiva; pero, a diferencia de las otras drogas, que tienen un valor energético desdeñable, el alcohol tiene un elevado contenido de energía: cada gramo de alcohol proporciona 7 kilocalorías, lo que significa que un sorbo o un vaso de vino proporcionara 100-150 kilocalorías. Por esto, en términos de energía, las bebidas alcohólicas son semejantes al alimento, pero, a diferencia del alimento, carecen de minerales, de vitaminas, de proteínas y de otros elementos nutritivos; actúan como un tipo de calorías vacías (figura 1), sustituyendo en la dieta a otros elementos nutritivos, favoreciendo así una desnutrición primaria.
También daña la nutrición el hecho de que el alcohol ataca al tubo gastrointestinal. Las lesiones intestinales provocadas por el alcohol, incluidas las pancreatitis, están asociadas a la mala digestión y a la mala absorción. Esto causa una desnutrición secundaria (figura 1). El alcohol ataca también la condición nutritiva de manera desfavorable, alterando la activación hepática y la degradación de los alimentos esenciales. Por eso, las deficiencias nutritivas, deben ser corregidas en cuanto se presentan; pero hemos descubierto que tales esfuerzos eran ineficaces en la prevención total de las enfermedades hepáticas. En realidad, algunos estudios realizados en las tres últimas décadas han demostrado que el exceso de alcohol puede producir o la lesión inicial al hígado —el hígado inflamado— o el ultimo estadio de la cirrosis, aun en ausencia de deficiencias dietéticas (Lieber, 1991).

Este reconocimiento de la acción tóxica directa del alcohol y los conocimientos adquiridos en la bioquímica de los efectos del alcohol, han proporcionado nuevos puntos de vista tanto a la patogénesis como a la prevención. Las aclaraciones sobre los cambios hepáticos de óxido-reducción asociados con la oxidación del alcohol (también llamado etanol) a través de la vía nerviosa de la alcoholdehidrogenasis, han favorecido nuestra comprensión de los desordenes asociados al metabolismo de los carbohidratos, de los lípidos, de las purinas y de las proteínas, incluida la hipoglucemia, la hiperlactacidemia (y la acidosis), la hiperlipemia y la hiperuricemia (Lieber, 1976) (figura 2). La alcoholdehidrogenasis transforma el etanol en acetaldehído y en hidrógeno. El hidrógeno es una forma de alimento que puede ser quemado u oxidado. Normalmente, el hígado quema la grasa para producir la energía requerida para su funcionamiento pero, en presencia del alcohol, este sustituye la grasa como alimento preferido: cuando el hígado deja de quemar la grasa y, en cambio, quema el hidrógeno obtenido del etanol, la grasa se acumula y se desarrolla un hígado inflamado, que es la primera etapa de la enfermedad hepática del alcoholizado (Lieber, 1992).
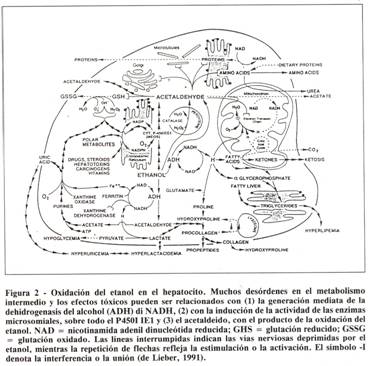
También se ha dado mucha importancia al papel de la vía nerviosa microsomial que oxida el etanol, recientemente descubierta (MEOS) (Lieber y DeCarli, 1968), que concierne a un citocromo especifico P450 (P450I IE1). Al contrario de la alcoholdehidrogenasis, esta vía nerviosa puede ser provocada por el consumo crónico de alcohol (Lieber y DeCarli, 1970) (figura 3; Lieber, 1988). En las biopsias del hígado humano hemos encontrado un aumento equivalente a 5-10 veces de esta forma provocable por el alcohol (Tsutsumi et al., 1989). Esta inducción representa una de las diferencias bioquímicas más sensacionales entre quienes beben en cantidad elevada y los demás, y da una explicación de la tolerancia metabólica al etanol, que se desarrolla después del abuso de alcohol. La inducción se expande sobre los sistemas microsomiales que metabolizan otros substratos, y tiene como consecuencia la intertolerancia de otros productos medicinales. Se refiere no solo a los sedantes y tranquilizantes, sino también a muchas medicinas usadas comúnmente, como los anticoagulantes y los agentes hipoglicemicos (Lieber, 1990b) (figura 3). Por eso quienes beben en cantidad elevada tendrán necesidad de una dosis mayor de la medicina, de medicinas usadas comúnmente, por lo menos en la etapa inicial, anterior al desarrollo de la grave enfermedad del hígado. Cuando se desarrolla la enfermedad del hígado, aquella compensara la inducción en el momento en que la dosis de la medicina podría tener que disminuir. Lo que complica aún más la terapia es el hecho de que las enzimas microsomiales (especialmente el P450I IE1) activan también muchos agentes xenobioticos que producen componentes altamente tóxicos. Ahora bien, esto explica la mayor vulnerabilidad de quienes beben en cantidad elevada con respecto a la hepatotoxicidad de los disolventes industriales, anestésicos y cancerígenos químicos. Estos últimos contribuyen a la mayor incidencia de varios tipos de tumores en el alcoholizado.
El alcohol tiene un impacto mayor sobre los tumores gastrointestinales, con un aumento notable en la incidencia de neoplasias de la orofaringe, del esófago, del estomago, del hígado y del colon (Garro y Lieber, 1990). Se da también la activación (que produce los metabolites tóxicos) de medicinas comúnmente usadas y hasta en los analgésicos fáciles de encontrar (la acetominofena o el paracetamol), y en las vitaminas, como la vitamina A. En bebedores de cantidades elevadas podemos encontrar una mayor desintegración o una disminución hepática de la vitamina A (Leo y Lieber, 1982), con consecuencias desfavorables. Además el alcohol refuerza la toxicidad de la vitamina A, que complica la integración con la vitamina en presencia de abuso de alcohol (Liebner y Leo, 1986).
La inducción de la vía nerviosa microsomial que oxida el etanol lleva igualmente a una mayor desintegración del alcohol en acetaldehído, un producto con alta reacción (figura 2). El acetaldehído, a su vez, provoca daños a través de la formación de aductos con proteínas, que tienen como consecuencia la formación del anticuerpo, la inactivación de muchas enzimas clave, una menor condición del DNA y alteraciones en los microtubulos, en las membranas de los mitocondrios y del plasma. El acetaldehído favorece además la síntesis hepática del colágeno, así como la disminución del glutatión, exacerbando así la toxicidad mediada por radicales libres y con la consecuencia de la peroxidación de los lípidos y otros daños del tejido (Lieber, 1992). A consecuencia de la elevada toxicidad que puede alcanzarse por este metabolito del etanol, algunas de las células del hígado mueren; esto atrae las células inflamatorias que conducen a una etapa más grave, es decir, la hepatitis alcohólica, anticipo de la última cicatriz o de la cirrosis.
Una vez que surge la cirrosis, sigue una serie de complicaciones, incluida la obstrucción de la circulación sanguínea y una acumulación de agua en la cavidad abdominal, llamada ascitis. Habitualmente, en ese momento intervienen los médicos para tratar de ayudar al paciente, pero normalmente es demasiado tarde: una vez que los pacientes llegan a ese punto, quedan deshechos para el resto de su vida o mueren pronto, a menudo a consecuencia de una rotura o de una hemorragia de un vaso sanguíneo obstruido. Por ello sería mucho más sensato intervenir en un momento anterior. La comprensión adquirida recientemente de la fisiopatología de los daños al hígado provocados por el alcohol, ha mejorado la terapia racional con las medicinas y los factores nutritivos. Además, eventualmente podría permitir una prevención de resultado favorable a través de un enfoque de la sanidad pública (Lieber, 1982), basado en el reconocimiento precoz de las personas que beben en cantidad excesiva antes de que ocurra su desintegración social y medica. Esto puede en parte obtenerse a través de las características biológicas de quienes beben abundantemente (Rosman y Lieber, 1990; Xin et al., 1991). En las personas con riesgo podemos localizar ahora lesiones que indican una propensión a desarrollar daños mayores al hígado (Worner y Lieber, 1985); tal predisposición, a su vez, garantiza un esfuerzo mayor en la prevención y en la terapia. En los individuos que beben en cantidad elevada, que pueden manifestar complicaciones de carácter somático más importantes por la prosecución de un consumo excesivo, la terapia se basa en frenar el abuso de alcohol y en la cura de las deficiencias de nutrición, si realmente se dan. También las terapias que estaban específicamente dirigidas contra las complicaciones somáticas más importantes, están evolucionando, como la corrección de la disminución del glutación a través del suministro de precursores idóneos, como la sadenosil metionina (Lieber et al. 1990a). La s-adenosil metionina favorece también la transmetilación y la síntesis de los fosfolipídos de la columna vertebral y de las membranas de las células. Por eso puede ser atenuado el daño a la membrana, común después del abuso de alcohol. Además, experimentalmente se ha demostrado que los fosfolipidos polinsaturos estaban en condiciones de oponerse al proceso de la cirrosis (Lieber et al., 1990b).

La alta concentración de alcohol en el estomago no es responsable solo de la gastritis, una inflamación de ese órgano que comúnmente aflige al bebedor, sino que ejerce un impacto también sobre la defensa del cuerpo contra el alcohol. La mucosa gástrica normal representa una « barrera de protección » en cuanto disminuye la absorción del alcohol y metaboliza parte del alcohol consumido, por lo que disminuye su acceso a la corriente sanguínea y a los otros tejidos, incluido el cerebro. Este mecanismo de defensa es menos eficaz en las mujeres que en los hombres (Frezza et al.,1990) y disminuye aún más con el abuso crónico de alcohol (Di Padova et al., 1987), así como de muchas medicinas usadas comúnmente (Di Padova et al.,1992), que exasperan los efectos sistemáticos del alcohol. De gran importancia es el hecho de que disminuye el umbral en el que la bebida social daña el conducir coches y el hacer funcionar otros mecanismos.
A pesar de los progresos hechos en el contrarrestar la toxicidad del etanol a través de los medios químicos y de juiciosas adiciones, el único modo plenamente eficaz para prevenir los daños somáticos causados por el alcohol, sigue siendo el control del agente toxico (el etanol), a través de la moderación en su consumo. La abstinencia total se requiere para quienes genéticamente (o por otros motives) son inclinados a la dependencia o son predispuestos a desarrollar la complicación somática más importante del uso crónico excesivo de alcohol; aquí, el « exceso » se define individualmente, teniendo en cuenta el género, el elemento hereditario y las idiosincrasias personales.
Prof. Charles S. Lieber
Director del Centra de Cura y de Investigación sobre el Alcoholismo en el Centra Médico de la Administración para los Veteranos Nueva York
(U.S.A.)
Bibliografía
(La bibliografía presenta principalmente una lista di alcune delle ricerche dell'autore. I numerosi contributi dati da altri gruppi sono citati nelle riviste e nei libri menzionati).
1. Di Padova, C., Worner, T.M., Julkunen, R.J.K., Lieber, C.S. Effects of fasting and chronic alcohol consumption on the first pass metabolism of ethanol. Gastroenterology 92: 1169-1173, 1987.
2. Di Padova, C., Roine, R., Frezza, M., Gentry, R.T., Baraona, E., Lieber, C.S. Effects of ranitidine on blood alcohol levels after ethañol ingestion: comparison with other H2receptor antagonists. Jama Vol. 267 (Gennaio 1), 1992.
3. Frezza, M., Di Padova, C., Pozzato, G., Terpin.M., Baraona, E., Lieber C.S. High blood alcohol levels in women : Role of decreased gastric alcohol dehydrogenase activity and first pass metabolism. N. Engl J Med 322: 95-99, 1990.
4. Garro, A.J., Lieber, C.S. Alcohol and cancer. Annu Rev of Pharmacol and Toxicol 30: 219-249, 1990.
5. Leo, M.A., Lieber C.S. Hepatic vitamin A depletion in alcoholic liver injury. N Engl J Med 307: 597ó01, 1982.
6. Lieber, C.S. The metabolism of alcohol and the biological cost for its overuse. Sci Am 234: 25-33, 1976.
7. Lieber, C.S. A public health approach for the control of the disease of alcoholism. Alcoholism: Clin Exp Res 6. 171-177, 1982.
8. Lieber, C.S. Biochemical and molecular basis for alcohol-induced injury to liver and other tissues. N Engl J Med 319: 1639-1650, 1988.
9. Lieber, C.S. Editorial: Alcoholism, a disease of internal medicine. J Stud Alcohol, 51: 101-103. 1990a.
10. Libber, C.S. Interaction of ethanol with drugs, hepatotoxic agents, carcinogens and vitamins. Alcohol Alcohol 25: 157-176, 1990b.
11. Lieber, C.S. Alcohol, liver and nutrition. J Am Col Nutr 10: 602632, 1991.
12. Lieber, C.S. Medical and Nutritional Complications of Alcoholism: Mechanisms and Management. (Lieber, C.S. ed.) Plenum Press, New York, N.Y. (in stampa), 1992.
13. Lieber, C.S., De Carli, L.M. Ethanol oxidation by hepatic microsomes: Adoptive increase after ethanol feeding. Science 162: 917-918, 1968.
14. Lieber, C.S., De Carli, L.M. Hepatic microsomal ethanol oxidizing system: In vitro characteristics and adaptive properties in vivo. J Biol Chem 245: 2505-2512, 1970.
15. Lieber, C.S., Leo, M.A. Interaction of alcohol and nutritional factors with hepatic fibrosis. In: Metabolism and Nutrition in Liver Disease (Holm, E. e Kasper, H. eds.) MTP Press Ltd., Lancaster, England, Falk Symposium N. 41, pp. 157-179, 1986.
16. Lieber, C.S., Casini, A., De Carli, L.M., Kim, C., Lowe, N., Sasaki, R., Leo, M.A. S-adenosyl-L-methionine attenuates alcohol-induced liver injury in the baboon. Hepatology 11: 165-172, 1990a.
17. Lieber, C.S., De Carli, L.M., Mak, K.M., Kim, C.I., Leo, M.A. Attenuation of alcohol-induced hepatic fibrosis by polyunsaturated lecithin. Hepatology 12: 1390-1398, 1990b.
18. Rosman, A.S., Lieber, C.S. Biochemical markers of alcohol consumption. Alcohol Health and Research World 14: 210-218, 1990.
19. Tsutsumi, M., Lasker, J.M., Shimizu, M., Rosman, A.S., Lieber C.S. The intralobular distribution of etanol-inducible P450IIE1 in rat and human liver. Hepatology 10: 437-446, 1989.
20. Worner, T.M., Lieber, C.S. Perivenular fibrosis as precursor lesion of cirrhosis. JAMA 254: 627.630, 1985.
21. Xin, Y., Lasker, J.M., Rosman A.S., Lieber C.S. Isoelectric focusing/Western blotting: A novel and practical method for quantitation of carbohydrate-deficient transferrin in alcoholics. Alcoholism: Clin Exp Res 15: 831-838, 1991.
Dolentium Hominum n. 19 |