Editado por
Elizabeth Davies e Irene J Higginson
Apoyado por la Fundación Floriani
Colaboradores
Profesora Janet Askham. King’s College London, Londres, Reino Unido
Dra. Elizabeth Davies. King’s College London, Londres, Reino Unido
Dra. Marilène Filbet. Hospices Civils, CHU de Lyon, Lyon, Francia
Dra. Kathleen M Foley. Memorial Sloan-Kettering Cancer Center, Nueva York, NY, Estados Unidos
Profesor Giovanni Gambassi. Centro Medicina Invecchiamento Università Cattolica del Sacro Cuore, Roma, Italia
Profesora Irene J Higginson. King’s College London, Londres, Reino Unido
Profesor Claude Jasmin. Hôpital Paul Brousse, Villejuif, Francia
Profesor Stein Kaasa. University Hospital of Trondheim, Trondheim, Noruega
Profesor Lalit Kalra. King’s College London, Londres, Reino Unido
Dr. Karl Lorenz. Veterans Administration Health Care System, Los Angeles, CA, Estados Unidos
Dra. Joanne Lynn. Washington Home Center for Palliative Care Studies and RAND Health, Washington, DC, Estados Unidos
Profesor Martin McKee. London School of Hygiene and Tropical Medicine, Londres, Reino Unido
Profesor Charles-Henri Rapin. Poliger, Hôpitaux Universitaires de Genéve, Ginebra, Suiza
Profesor Miel Ribbe. VU University Medical Centre, Amsterdam, Países Bajos
Dr. Jordi Roca. Hospital de la Santa Creu, Barcelona, España
Profesor Joan Teno. Brown Medical School, Providence, RI, Estados Unidos
Profesor Vittorio Ventafridda. European Institute of Oncology (Centro colaborador de la OMS) y Director Científico de la Fundación Floriani
Extracto
La mayor parte de las muertes en Europa y en los países desarrollados acontecen en personas que superan los 65 años, pero hay relativamente poca política sanitaria relacionada con sus necesidades en los últimos años de vida. Conforme aumenta la esperanza de vida, también aumenta en muchos países el número de personas que viven hasta edades avanzadas. Al mismo tiempo que disminuye el número de personas en edad laboral, va en aumento la edad de los cuidadores potenciales. Por tanto, los cuidados paliativos están tomando mayor importancia en la sanidad pública. Las personas mayores han recibido tradicionalmente menos cuidados paliativos que las personas más jóvenes y los servicios han sido dirigidos hacia el cáncer. Este informe es parte del trabajo de la Oficina Regional Europea de la OMS que tiene como objeto mostrar evidencias de una forma clara y comprensible para la política sanitaria y para los responsables en la materia. Muestra las necesidades de las personas mayores, las diferentes trayectorias de las enfermedades que padecen, refleja la infravaloración del dolor y otros síntomas, la necesidad de estar implicados en la toma de decisiones, evidencias para soluciones eficaces de cuidados paliativos y cuestiones a plantear de cara al futuro. Este informe está relacionado con otro titulado Cuidados Paliativos – Hechos Sólidos que contempla cómo mejorar los servicios y la educación de los profesionales y del público en general.
La Organización Mundial de la Salud fue constituida en 1948 como una agencia especializada de las Naciones Unidas, configurándose como autoridad de dirección y coordinación internacional para temas de sanidad y salud pública. Una de las funciones constitucionales de la OMS es proveer de información objetiva y fidedigna en el ámbito de la salud humana, una responsabilidad que realiza en parte a través de la publicación de sus programas. A través de sus publicaciones, la Organización pretende apoyar estrategias de salud nacional y tratar los temas más urgentes de interés público sanitario.
La Oficina Regional de la OMS para Europa es una de las seis oficinas regionales en todo el mundo, cada una de ellas con su propio programa orientado a los problemas sanitarios particulares de los países a los que sirve. La Región Europea abarca unos 870 millones de personas que viven en un área que se extiende desde Groenlandia en el norte y el Mediterráneo en el sur hasta las orillas del Pacífico de la Federación Rusa. Por tanto, el programa europeo de la OMS concentra problemas asociados tanto a la sociedad industrial y post-industrial, como a los de las democracias emergentes del centro y del este de Europa y de la antigua URSS.
Para asegurar lo más ampliamente posible la información fidedigna y la orientación sobre temas de salud, la OMS garantiza la distribución internacional de sus publicaciones y fomenta su traducción y adaptación. Ayudando a promover y a proteger la salud y a prevenir y controlar la enfermedad, los libros de la OMS contribuyen a lograr el objetivo principal de la Organización – el logro del más alto nivel de salud posible para todas las personas.
Prólogo
El objetivo de este informe es promover la inclusión de cuidados paliativos para enfermedades crónicas, progresivas y graves dentro de las políticas de atención a personas mayores, y promover mejores cuidados en el final de la vida. Gran parte de las evidencias muestran que los mayores sufren innecesariamente, debido a una infravaloración generalizada de sus problemas y a la falta de acceso a servicios de cuidados paliativos.
Como colectivo, los mayores tienen muchas necesidades que están desatendidas. Experimentan múltiples problemas y discapacidades y requieren de tratamientos más complejos y de atención social. Esto aumenta los problemas para sus familias y para los profesionales que les atienden. Un cuidado de alta calidad, ajustándose a los niveles de calidad que se proveen en la actualidad por diferentes instituciones y servicios de cuidados paliativos para personas con cáncer, debe ser desarrollado para las personas mayores con las mismas necesidades. Las nuevas políticas y métodos para mejorar la atención deben alcanzar e influenciar la propia experiencia que viven los mayores en hospitales, en sus propios hogares, en residencias para ancianos y en centros dentro de la comunidad. Este informe y el manual adjunto Cuidados Paliativos – Hechos Sólidos, pretenden proporcionar a los responsables políticos y a otras personas hechos comprensibles en relación a múltiples facetas de los cuidados paliativos y servicios relacionados.
Este informe delimita lo que se conoce acerca de las necesidades de los ancianos, utilizando evidencias epidemiológicas, estudios sociales e investigaciones de servicios de salud. A lo largo del resumen, se pone claramente de manifiesto que las evidencias de las que disponemos sobre cuidados paliativos son incompletas. Hay diferencias entre lo que se puede ofrecer en Europa. Para poder exponer dichas diferencias, sería conveniente tener una información más detallada y concluyente, pero simplemente no está disponible. Este informe proporciona la información más concluyente de la que se dispone en este momento.
Mejores Cuidados Paliativos para Personas Mayores expresa un punto de vista europeo, pero puede reflejar temas pertenecientes a otras partes del mundo. Se dirige a políticas y políticos dentro de los gobiernos de atención sanitaria y social, a sectores no gubernamentales, académicos y privados, y profesionales sanitarios que trabajan con las personas mayores. Todos estos grupos deben trabajar para integrar los cuidados paliativos en los servicios sanitarios, y los políticos tienen que ser conscientes de los beneficios de dichos cuidados ya constatados. El objetivo de este documento es proporcionar información que ayude en esta tarea. Hace recomendaciones para política sanitaria, responsables políticos, profesionales de la sanidad y fundaciones de investigación en cuanto a la forma de desarrollar e implementar los servicios.
Me gustaría expresar mi gratitud a la Fundación Floriani y a su Director Científico Dr. Vittorio Ventafridda, ya que sin su apoyo financiero y su enorme entusiasmo este proyecto no habría sido posible. También debo agradecer al Open Society Institute por su contribución inicial a este proyecto. Mi más profundo agradecimiento a todos los expertos que han contribuido en la elaboración de este informe, así como a la Asociación Europea de Cuidados Paliativos por su asistencia técnica. Finalmente, debo agradecer a la Profesora Irene Higginson y a la Dra. Elizabeth Davies del King’s College de Londres por su eficacia en la conducción y la coordinación de todo el proceso de preparación y de su excelente trabajo editorial.
Dr. Agis D. Tsouros
Director del Centro de Salud Urbana
OMS, Oficina Regional de Europa
Prefacio
En todo el mundo, y particularmente en los países desarrollados, el número de personas mayores está aumentando, agregando presión sobre muchos temas de política sanitaria, así como importantes cuestiones financieras y éticas. Los cambios en la forma de vida y trabajo de las familias dejan vulnerables a las personas mayores y afectan a su sentido de formar parte de la sociedad. A pesar de los programas de asistencia, las necesidades reales de estas personas –de alivio del dolor, de sentirse relacionados y escuchados y disfrutar de cierto nivel de autonomía– son desatendidas frecuentemente. Demasiado a menudo, el dolor, sufrimiento físico, impotencia, soledad y marginación pueden ser parte de la experiencia diaria en la etapa final de la vida.
Este informe de la Oficina Regional Europea de la Organización Mundial de la Salud surge de un proyecto dirigido a incrementar la concienciación de los responsables de política sanitaria en relación a las necesidades de las personas mayores y la forma de promover nuevos programas de atención. A los colaboradores, reconocidos por su trabajo en este campo, se les solicitó por la Profesora Irene Higginson y la Dra. Elizabeth Davies que hicieran todos los esfuerzos posibles en precisar las evidencias de estos problemas desatendidos en nuestras sociedades y sus soluciones efectivas.
Hasta ahora, los cuidados paliativos están principalmente relacionados con los pacientes que sufren cáncer, y en este campo han tenido mucho éxito en la reducción del sufrimiento hacia el final de la vida. Ahora es tiempo de que los cuidados paliativos sean parte de la política sanitaria global para los ancianos y que sean una parte integral de los servicios que reciben. Tales programas necesitan estar basados en la introducción de cuidados paliativos suministrados por profesionales bien capacitados y cuidadores, trabajando a través de los sistemas de atención sanitaria en hospitales y residencias y en sus propios hogares. Sabemos cómo mejorar los cuidados, y ahora debemos integrar claramente ese conocimiento en la práctica cotidiana. El cuidado de los ancianos en sus últimos días debe enfocarse en la calidad de vida en lugar de una simple prolongación de la misma.
Si los responsables políticos tienen en cuenta y aplican sólo algunas de las recomendaciones de este informe, los ancianos y sus familias y los que están implicados en este proyecto estaremos enormemente recompensados.
Profesor Vittorio Ventafridda
European Institute of Oncology (centro colaborador de la OMS)
y Director Científico de la Fundación Floriani
Introducción
No es una sorpresa que la mayor parte de las muertes en los países europeos acontezcan en personas de más de 65 años, pero es desconcertante encontrar poca información sobre política sanitaria en cuanto a las necesidades de las personas mayores en los últimos años de su vida o a la calidad de atención que reciben. Teniendo en cuenta los cambios que una población envejecida traerá para las sociedades, es preocupante la desatención en cuestiones de política sanitaria relativa a cuidados paliativos.
Conforme aumenta la esperanza de vida, muchas personas viven pasados los 65 años y hasta edades muy ancianas, de este modo el número de mayores aumenta de forma espectacular. También están cambiando los patrones de enfermedad en los últimos años de la vida. Están muriendo más personas de enfermedades crónicas graves que de enfermedades agudas. Por tanto, muchas más personas necesitarán algún tipo de ayuda para los problemas causados por esas enfermedades hasta el final de su vida, y la población que necesita este tipo de atención es mucho más anciana.
Tradicionalmente, una atención especializada en el final de la vida ha sido principalmente proporcionada a pacientes de cáncer en centros de servicios especializados, pero ahora este tipo de atención es necesaria que sea prestada a aquellos con una gama más amplia de enfermedades. Los ancianos tienen problemas muy complicados y discapacidades, y necesitan paquetes de cuidados que requieren trabajo en equipo y colaboración entre diferentes grupos y estructuras. Esto plantea muchas cuestiones para los profesionales que les atienden, y requiere de la experiencia tanto en atención geriátrica como en cuidados paliativos para encontrar la forma de ayudar a los ancianos y a sus familias. Los países necesitan desarrollar servicios de atención sanitaria para satisfacer las necesidades médicas y sociales de este colectivo. La atención más efectiva debe llegar al hospital, a sus propios hogares, a los centros de cuidados y residencias dentro de la comunidad.
El reciente informe de la OMS Envejecimiento Activo: Marco Político (1) considera muchos de los retos que la población mayor plantea para los responsables de política sanitaria y formula algunas respuestas requeridas para mantener la salud, la participación y la seguridad de los mayores en nuestra sociedad. El documento actual está diseñado para formar parte de esa respuesta. Establece conclusiones en políticas de cuidados paliativos para mayores, razones para la integración de cuidados paliativos en servicios de atención sanitaria, y modelos de soluciones efectivas que ayudarán eficazmente en dicha tarea. Un informe adjunto, Cuidados Paliativos – hechos sólidos (2) plantea el porqué los cuidados paliativos son una cuestión de salud pública.
La Parte I del documento describe las implicaciones de los cuidados paliativos en la población anciana y el porqué es una prioridad de salud pública, mientras que la Parte 2 describe las necesidades y derechos de los mayores y de sus familias. La Parte 3 describe lo generalizado de la infravaloración y escaso tratamiento de los problemas de las personas mayores y la falta de acceso a los cuidados paliativos. La Parte 4 resume las conclusiones para soluciones eficaces de atención, incluyendo el mejor alivio del dolor, la comunicación y la organización de los servicios como el cuidado domiciliario y los servicios especializados. La Parte 5 analiza los retos clave para los responsables políticos en sectores gubernamentales, no gubernamentales, académicos e independientes, y finalmente, la Parte 6 proporciona recomendaciones para mejorar la atención, seguridad y dignidad que los ancianos necesitan al final de su vida.
1. Porqué los cuidados paliativos para las personas mayores son una prioridad para la salud pública
El envejecimiento de la población
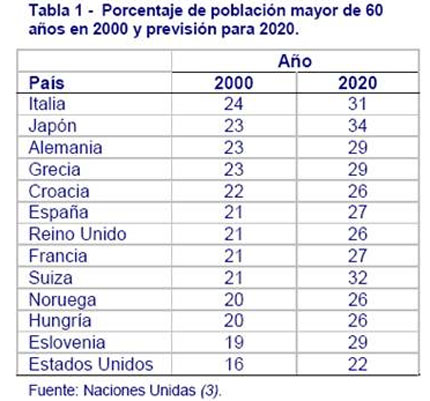
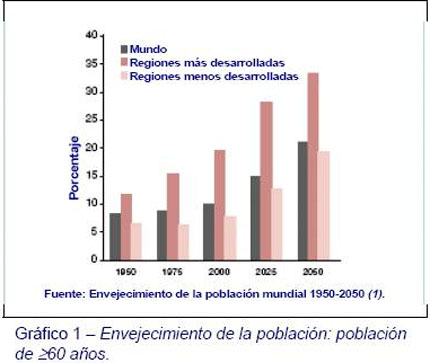
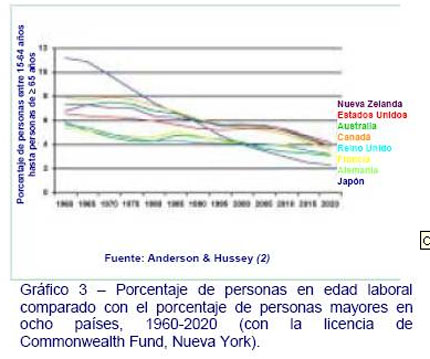
Las poblaciones europeas y otros países desarrollados están envejeciendo (Gráfico 1) (3). Mejoras en la sanidad pública, incluyendo prevención y tratamiento de enfermedades infecciosas y otras innovaciones, han reducido enormemente la proporción de muertes que tienen lugar en la infancia y en la edad adulta. Actualmente, la vida de las personas es más prolongada y el porcentaje de aquellos que superan los 60 años ha aumentado y aumentará aún más los próximos 20 años (Tabla 1) (4). El porcentaje de personas mayores variará en los diferentes países. En Japón, por ejemplo, más de una de cada cuatro personas superará los 65 años de edad, en comparación con una de cada seis en los Estados Unidos.
Después de alcanzar los 65 años, las personas viven en la actualidad una media de otros 12-22 años más, con Francia y Japón teniendo la esperanza de vida más alta. También está aumentando el porcentaje de personas que superan los 80 años. En Francia, Alemania, Italia, Japón y el Reino Unido, el 4% de la población tiene actualmente esa edad (5).
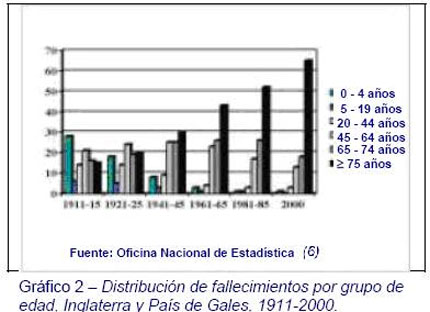
El pronóstico es que otros países seguirán una tendencia similar aunque menos rápida. Por ejemplo, los datos sobre fallecimientos en Inglaterra y el País de Gales muestran un dramático aumento en la proporción actual de fallecimientos en edades mucho más avanzadas (Gráfico 2).
Las mujeres viven sistemáticamente más que los hombres, con algunos datos sugiriendo un promedio de vida de seis años más, con lo que aproximadamente las mujeres alcanzan los 80 años de edad dos veces más que los hombres.
El cambio epidemiológico de la enfermedad
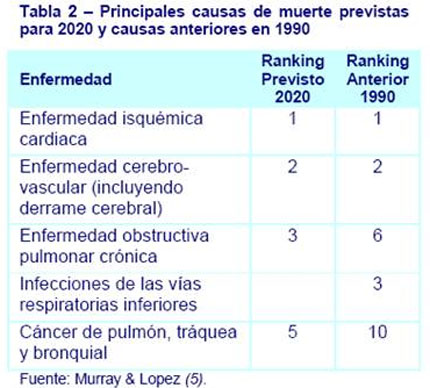
Acorde con el envejecimiento de la población, los tipos de enfermedades por las cuales las personas padecen y fallecen también cambian. Las personas mueren, cada vez más, como resultado de enfermedades crónicas graves como son las enfermedades cardiovasculares, cerebro-vasculares (incluyendo derrame cerebral), enfermedades crónicas e infecciosas respiratorias y cáncer (Tabla 2) (7). Sería difícil determinar con certeza una enfermedad como principal causa de muerte, ya que muchos ancianos padecen diversas afecciones que pueden contribuir en su conjunto a la muerte. La demencia es un ejemplo de una afección que normalmente es menos diagnosticada.
Aún no está claro si el aumento de la longevidad va acompañado inevitablemente por periodos más largos de discapacidad hacia el final de la vida (8). Algunas conclusiones y pronósticos recientes sugieren un panorama optimista, con disminución de la discapacidad en las generaciones sucesivas de personas de su edad (9). Sin embargo, si viven más personas hasta edades más avanzadas, y las enfermedades crónicas se vuelven más comunes con la edad, entonces aumentará el número de personas que vivan con dichos efectos. Esto significa que habrá más personas que necesiten algún tipo de ayuda hacia el final de la vida. Además, las mujeres son más propensas a sufrir distintas enfermedades crónicas como demencia, osteoporosis y artritis, indicando que la mayor parte de su supervivencia “extra” puede estar afectada por la discapacidad (10).
El aumento de la edad de los cuidadores
Un aspecto relacionado con el envejecimiento de la población es la progresiva disminución de personas jóvenes como consecuencia de la disminución de los índices de natalidad. Por tanto, también está aumentando la edad de los cuidadores no profesionales, particularmente la de las mujeres en las que tradicionalmente se han basado los cuidados y apoyos a las personas hacia el final de su vida. Conforme va reduciéndose el porcentaje de vida laboral en las personas mayores, pocas mujeres (y hombres) podrán encontrar el tiempo suficiente para poder prestar apoyo y cuidados (Gráfico 3). Las familias se han vuelto más pequeñas, más dispersas y variadas, influidas por el aumento de la emigración, el divorcio y factores externos. Salvo excepciones, las familias quieren poder ofrecer el mejor cuidado posible a sus miembros más mayores. Sin embargo, los sistemas de atención sanitaria varían en el grado de apoyo a las necesidades que tienen los cuidadores en el hogar o en la financiación para la atención institucional de este colectivo.
Algunas familias con miembros ancianos que necesitan cuidados a tiempo completo encontrarán el coste financiero y la carga inmanejable, y puede llegar a ser intolerable para mujeres ancianas cuidando al esposo al que sobrevivirán (11).
Implicaciones financieras para los sistemas de atención sanitaria
Sin duda, el creciente número de personas mayores supondrá un reto de los sistemas de atención sanitaria para proveer una atención más eficaz y compasiva hacia el final de la vida. Sin embargo, una población envejecida no significa necesariamente que el coste de los cuidados a las personas en los últimos años de sus vidas pueda eventualmente desbordar la financiación de los servicios sanitarios (12).
Los sistemas de atención sanitaria varían considerablemente en función de la proporción de su producto interior bruto respecto del gasto en atención sanitaria para los mayores. De hecho, las comparaciones internacionales muestran una relación no consistente entre el coste total de los servicios sanitarios y el porcentaje de personas mayores en el país. Los avances médicos han aumentado la prolongación de la vida de los mayores, y a menudo esto es visto como un gasto extra. No obstante, estudios recientes en los Estados Unidos han mostrado que un gasto superior no está asociado con una atención de calidad superior, mejor acceso al cuidado, mejores resultados sanitarios o satisfacción con el cuidado hospitalario (13,14). Entrevistas con pacientes gravemente enfermos también revelan que más de uno sobre tres que preferirían cuidados paliativos o cuidados de “confort”, creen que su atención médica no es acorde con sus preferencias.
Esta inconsistencia entre lo que los pacientes prefieren y la realidad está asociada con el alto coste de la atención sanitaria, pero también al aumento de la supervivencia en un año (15). Por tanto, puede que no sea el papel de la atención sanitaria el buscar una solución más barata a las cuestiones que presentan la tecnología y el envejecimiento, sino proveer de medios de ayuda a personas en diferentes circunstancias teniendo en cuenta sus deseos de una forma apropiada.
La variedad de ámbitos para el cuidado
En la mayoría de los países las personas mayores viven en sus hogares, aunque dichos países tienen diferentes formas de proporcionar atención a largo plazo para personas mayores (Gráfico 4). En Australia y Alemania, 1 de cada 15 personas mayores viven en instituciones, comparadas con 1 de cada 10 en el Reino Unido. La posibilidad de recibir esa atención puede ser superior en relación al tiempo de vida (16). Por ejemplo, en los Estados Unidos alrededor de la mitad de aquellos que superan los 80 años pasan algún tiempo en residencias para ancianos. En el Reino Unido la mayor parte de la financiación para el “servicio hospice (1*)” proviene de organizaciones de beneficencia, mientras que en los Estados Unidos tales servicios están financiados por las prestaciones del Medicare (2*) federal. La forma en que funcionan los distintos medios de atención sanitaria y la eficacia de la atención que prestan afecta inevitablemente a lo que puedan ofrecer otras instituciones o servicios.
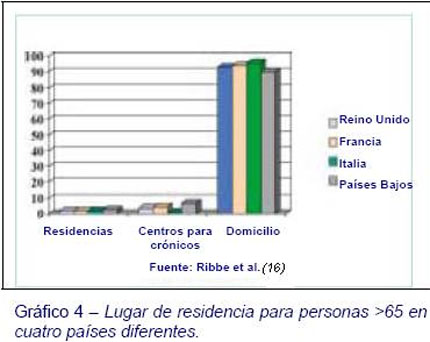
Por ejemplo, la carencia de personal y falta de formación en cuidados paliativos en la atención domiciliaria y en las residencias pueden aumentar los ingresos hospitalarios por cuidados al final de la vida. Por tanto, los países desarrollados están enfrentándose a cuestiones muy similares, y pueden aprender unos de otros en las distintas áreas.
2. Cuidados paliativos: necesidades y derechos de las personas mayores y de sus familias
Cuidados Paliativos
Los cuidados paliativos fueron definidos por la Organización Mundial de la Salud en 2002 (17), como: ...un método que mejora la calidad de vida de los pacientes y de sus familias, afrontando los problemas asociados con enfermedades graves a través de la prevención y el alivio del sufrimiento, por medio de la pronta identificación y correcta valoración y tratamiento del dolor y de otros problemas, físicos, psicológicos y espirituales.
Los cuidados paliativos proporcionan el alivio del dolor y de otros síntomas penosos, afirma la vida y considera la agonía como un proceso normal, sin pretender alargar la vida a toda costa, ni tampoco acelerar la muerte. Los cuidados paliativos integran los aspectos psicológicos y espirituales del cuidado del paciente, y ofrecen un sistema de ayuda a los pacientes para vivir lo más activamente posible hasta la muerte. También ofrecen un sistema de apoyo para que la familia pueda sobrellevar la enfermedad del paciente y su propio sufrimiento.
Utilizando un método de trabajo en equipo los cuidados paliativos van dirigidos a las necesidades de los pacientes y de sus familias, incluyendo el consultorio de ayuda para el duelo por el fallecimiento, si fuere necesario. Mejoran la calidad de vida y pueden tener una influencia positiva en el curso de la enfermedad. También son aplicables al principio del desarrollo de la enfermedad con otras terapias que intentan prolongar la vida, como la quimioterapia o radioterapia, e incluye las investigaciones que sean necesarias para poder comprender y controlar las penosas complicaciones clínicas (17, 18).
Dichos cuidados deberían ser ofrecidos a medida que se van desarrollando las necesidades y antes de que se conviertan en difíciles de controlar. Los cuidados paliativos no deben ser prestados exclusivamente por equipos especializados, servicios de cuidados paliativos o centros especializados, ofreciéndose sólo cuando ya no se responda a la eficacia de cualquier otro tratamiento. Sino que deberían ser una parte integral de la atención sanitaria y tener lugar en cualquier ámbito.
Las necesidades de las personas mayores al final de la vida
No es una sorpresa que la mayor parte de las muertes en los países europeos acontezca a personas que superan los 65 años. Sin embargo, comparativamente, poca investigación se ha llevado a cabo en cuanto a su necesidad de cuidados paliativos. Las personas mayores tienen claramente unas necesidades especiales, porque sus problemas son diferentes y con frecuencia más complejos que los de personas más jóvenes.
• Las personas mayores están más afectadas, en general, por múltiples problemas médicos variando su gravedad.
• El efecto acumulativo de los mismos puede ser mayor que cualquier enfermedad en particular y conduce normalmente a impedimentos y necesidades de cuidado superiores.
• Tienen mayor riesgo de experimentar reacciones adversas a los fármacos y a padecer enfermedades iatrogénicas.
• La acumulación de problemas de menor importancia pueden causar un gran impacto psicológico en ellos.
• Las enfermedades agudas que pueden padecer, añaden más problemas al impedimento físico o mental, a las dificultades económicas y al aislamiento social.
La complejidad de los problemas que las personas mayores tienen que sufrir es demostrada en estudios epidemiológicos, a través de los cuales se ha consultado a familiares y otras fuentes sobre el último año de vida del paciente (Gráfico 1). Demostrándose concretamente que la confusión mental, los problemas con el control de la vejiga e intestinos, las dificultades de visión y audición, y el mareo aumentan enormemente con la edad (19).
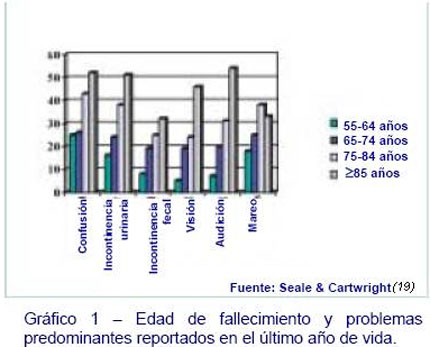
Por tanto, los problemas que experimentan muchos ancianos en el último año de vida son debidos a la propia vejez y sus trastornos, así como los causados por su propia enfermedad. Todas las áreas de atención sanitaria que buscan proporcionar continuidad de atención a las personas mayores, incluyendo medicina general, geriátrica y rehabilitadora, han reconocido estas grandes necesidades desde hace muchos años. Debido a la dificultad de predecir el curso de muchas enfermedades crónicas que afectan a estas personas, los cuidados paliativos deben basarse en las necesidades del paciente y de la familia y no en el pronóstico. Los ejemplos del cáncer, insuficiencia cardiaca y demencia ilustran este punto.
Cáncer
El término cáncer incluye muchas enfermedades, variando los problemas que causa en función de la parte del cuerpo que esté afectada. La enfermedad es más común con el aumento de la edad, y las tres cuartas partes de las muertes por cáncer ocurren en personas que superan los 65 años.
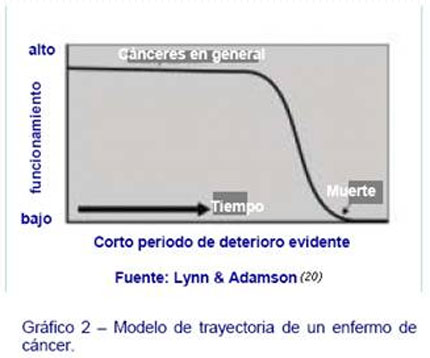
Los cánceres más comunes que afectan a las mujeres son el cáncer de pecho, pulmón y colorrectal, mientras que los que afectan comúnmente a los hombres son el cáncer de pulmón, próstata y colorrectal. El cáncer de pecho y de próstata tiene mejor pronóstico, seguido del cáncer colorrectal y de pulmón. El pronóstico para cualquiera de ellos en particular depende de la extensión del tumor en su aparición y de la respuesta de dicho tumor al tratamiento, que puede incluir cirugía, radioterapia y/o quimioterapia. Por lo general, las personas no se encuentran severamente limitadas en sus actividades hasta las fases finales de la enfermedad, cuando dicha enfermedad deja de responder al tratamiento (Gráfico 2), pero sí tienen muchas necesidades emocionales y necesitan información y apoyo en el momento del diagnóstico. En general, los estudios muestran que los pacientes de cáncer quieren más información, y les gustaría estar involucrados en la toma de decisiones y experimentar una mejor adaptación
psícosocial cuando los cuidados paliativos y la buena comunicación forman parte de su atención en el momento del diagnóstico.
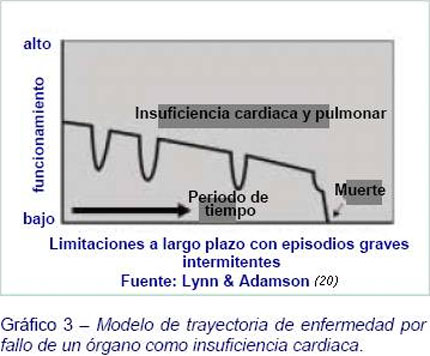
Insuficiencia cardiaca
La insuficiencia cardiaca afecta a más de una de cada diez personas que superan los 70 años, y el índice de mortalidad de los cinco años siguientes es del 80%, aún peor que el de algunos tipos de cáncer. A menudo se desarrolla con una intermitente exacerbación de síntomas de dificultad respiratoria y dolor, causando una gran insuficiencia respiratoria seguida por la vuelta gradual o aproximada al estado funcional anterior. (21). La muerte puede acontecer en un descenso gradual o durante la crisis cardiaca (Gráfico 3). Aunque ha habido un progreso considerable en el tratamiento de los síntomas y de la crisis, con frecuencia pacientes y familiares tienen dificultad para comprender y controlar el complicado tratamiento farmacológico requerido (22). Las personas con insuficiencia cardiaca parecen tener menos conocimiento formal de su diagnóstico y pronóstico. Puede ser causado por una falta de comunicación abierta con los profesionales sanitarios sobre la cuestión, probablemente debida en parte a la dificultad en la predicción y a la falta de disponibilidad para plantear el tema (23). Las familias también informan de la escasa coordinación del cuidado y de dificultades para establecer algún tipo de relación con cualquier profesional (23). Estos aspectos de atención son claramente desfavorables comparados con la información y el apoyo disponible para los pacientes con cáncer.
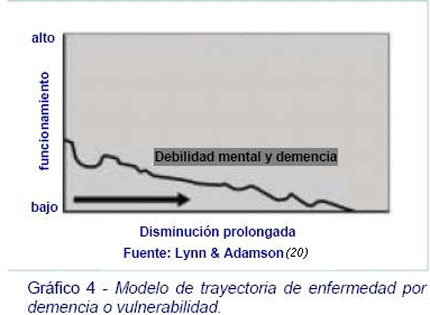
Demencia
La demencia afecta al 4% de personas que superan los 70 años, aumentando hasta el 13% los que superan los 80 (24). El tiempo medio de supervivencia desde el diagnóstico hasta la muerte es de ocho años, y durante este tiempo hay un deterioro progresivo en la capacidad y en la conciencia (Gráfico 4).
Los síntomas más comunes incluyen confusión mental, incontinencia urinaria, dolor, bajo estado de ánimo, estreñimiento y pérdida de apetito. La carga para los miembros de la familia tanto física como emocional está bien documentada, así como su dolor y la pérdida lenta de la persona que conocieron. También se han planteado muchas cuestiones éticas acerca del cuidado de las personas con demencia que no pueden transmitir sus deseos (25). Los métodos actuales incluyen una mejor utilización de antibióticos en el tratamiento de la neumonía e intubación para la hidratación y nutrición. Sin embargo, menos del 1% de pacientes ingresados en instituciones padecen demencia como diagnóstico principal (26).
Las necesidades de los cuidadores
Hasta hace poco tiempo no se ha reconocido el papel de las personas que atienden a los mayores gravemente enfermos. Hay poco conocimiento oficial relativo a sus necesidades, aunque varía considerablemente el papel que desempeñan. Dicho papel puede incluir tareas de carácter íntimo como aseo, ayuda a la persona a vestirse e ir al baño, o tareas como tener que levantarles. Esta clase de cuidados son prestados por personas de parentesco muy cercano, a menudo viven en la misma casa y están motivados por el amor y el deseo de mantener a la persona mayor fuera de una institución. No obstante, la carga del cuidado puede llevar con el tiempo a un conflicto emocional, con cambios en la personalidad y conducta del anciano, con restricciones en la propia vida del cuidador y con el agotamiento económico de recursos. El cuidado a largo plazo de los familiares del paciente gravemente enfermo no está retribuido y sin el apoyo necesario dicho trabajo puede dañar la salud, el bienestar y la seguridad económica de los propios cuidadores (27).
Un nuevo enfoque de los cuidados paliativos
A medida que la población anciana plantea nuevas necesidades, los sistemas sanitarios tienen que ser igualmente flexibles en su respuesta y percepción sobre la necesidad de adaptar los cuidados paliativos.
Tradicionalmente, estos cuidados han sido dirigidos con más frecuencia a las personas que padecen cáncer, en parte porque el curso de la enfermedad es más predecible y por tanto se pueden reconocer y planear las necesidades de los pacientes y de sus familias. Una consecuencia de esto ha sido la percepción de que los cuidados paliativos son relevantes solo en las últimas semanas de vida y pueden ser proporcionados sólo por servicios especializados (Gráfico 5).
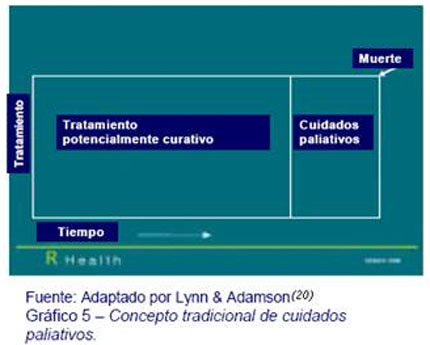
En la realidad, los pacientes y familiares experimentan muchos problemas durante el largo periodo de enfermedad necesitando ayuda durante todo ese tiempo y no sólo en una fase previa definida antes de la muerte.
La idea de que el apoyo y el cuidado paliativo deban ser prestados junto con un tratamiento curativo potencial, aunque es obvia para pacientes y familiares, es considerada por algunos profesionales sanitarios como una idea radical (Gráfico 6).
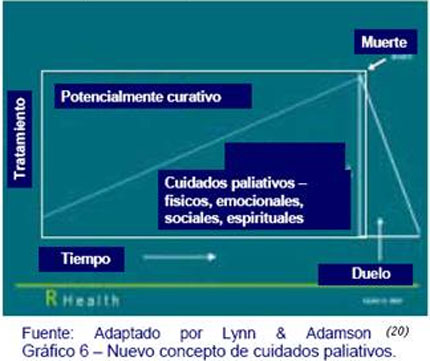
Además de apoyar el cuidado de pacientes con enfermedades terminales, hay que encontrar el camino para apoyar a las personas con enfermedades crónicas graves o con múltiples problemas crónicos de larga duración y tener en cuenta lo impredecible de la muerte (28).
Autonomía y elección
Todos tienen el derecho a ... seguridad en caso de desempleo, enfermedad, discapacidad, viudedad, vejez u otra carencia de sustento en circunstancias fuera de su control.
Artículo 25, Declaración Universal de Derechos Humanos de las Naciones Unidas, 2001.
Sin perjuicio de la complejidad de los problemas personales o de un futuro incierto, la autonomía es un derecho humano básico y su mantenimiento debe ser un valor ético central para la sociedad y para los servicios sanitarios. Esto ha sido incorporado recientemente en el concepto del “cuidado centrado en el paciente” que muchos sistemas sanitarios están intentando poner en práctica, donde resalta la necesidad de estructurar la atención sanitaria en respuesta a los valores y preferencias de las personas.
El cuidado centrado en el paciente, es un cuidado que incorpora el respeto a los valores y preferencias del paciente, proporciona información en términos claros y comprensibles, fomenta la autonomía en la toma de decisiones y atiende la necesidad del confort físico y el apoyo emocional (29).
Preferencias del lugar de cuidado y fallecimiento
Hay un incremento de investigaciones relativas a las preferencias de las personas en cuanto al cuidado al final de su vida. La mayor parte de los estudios han mostrado que cerca del 75% de los encuestados preferirían morir en su domicilio. Los que han perdido recientemente a un familiar o a un amigo tienden a preferir más el cuidado en centros especializados. Varios estudios han mostrado que entre el 50% y 70% de las personas que reciben cuidados por enfermedades graves manifestaron que preferirían atención domiciliaria al final de sus vidas, aunque al aproximarse a su muerte parte de este grupo preferían ingresar en algún centro (30). El valor central de los cuidados paliativos desde su inicio ha sido el posibilitar que las personas tomen sus propias decisiones en cuanto a la elección sobre su cuidado.
3. Evidencias de infravaloración del dolor y escaso tratamiento
A pesar del hecho de que las necesidades de atención sanitaria y social de las personas mayores varían al final de su vida, la evidencia muestra que muchas de esas necesidades no se satisfacen. Se presentan gran parte de evidencias mostrando que este colectivo sufre innecesariamente debido, en general, a la baja valoración del dolor y al escaso tratamiento de sus problemas.
Infravaloración del dolor
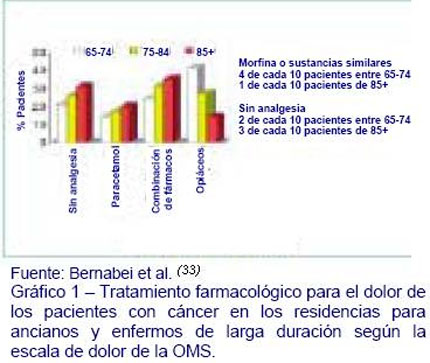
Una causa importante del sufrimiento individual es el dolor. Estudios comunitarios muestran constantemente que el dolor es un síntoma importante para un tercio de las personas mayores (31). El dolor les hace tener una actitud menos positiva sobre su salud, y es suficiente para que una quinta parte de estas personas vea limitada su actividad diaria (32). Sin embargo, los mayores tienden a informar poco sobre sus síntomas, y al mismo tiempo, los médicos tienden a administrar pocos fármacos para el dolor en los mayores, en particular en las enfermedades benignas, aunque también en pacientes que han sido tratados de cáncer. Un estudio norteamericano sobre más de 4.000 pacientes con cáncer ingresados en residencias para ancianos y enfermos de larga duración (crónicos), informaba del dolor que sufrían dichos pacientes diariamente, el estudio muestra que una cuarta parte de estos pacientes no recibían ningún tipo de analgésicos. Hay una gran proporción de personas que tienen dolor a medida que aumenta la edad y que no reciben ningún tipo de alivio. Las personas que superan los 85 años son los que probablemente reciben menos fármacos, como puedan ser los opiáceos, de acuerdo con la escala del dolor de la OMS. (Gráfico 1) (33). Un estudio cruzado en una región de Italia muestra que el 57% de los 4.121 pacientes hospitalizados que fueron entrevistados habían sufrido dolor las 24 horas previas a la entrevista. La proporción del dolor aumenta significativamente con la edad (34).
Los mayores con demencia tienen un riesgo particular en el bajo control del dolor, porque sus problemas de comunicación les impiden transmitir correctamente sobre su dolor, siendo más difícil para sus cuidadores poder evaluarlo correctamente.
Falta de información y participación en la toma de decisiones
En las últimas décadas, hay datos concluyentes que confirman el hecho de que, a menudo, los servicios para el cáncer no cubren suficientemente las necesidades de comunicación, información y apoyo de los pacientes. Estudios sistemáticos muestran evidencias contundentes de que los pacientes aprecian la información precisa, que muchos de ellos no están recibiendo suficiente información, y que actualmente médicos y enfermeras tienen una capacidad limitada para detectar las necesidades de los pacientes (35). Aunque hay problemas metodológicos con los indicadores de “satisfacción” y con las comparaciones internacionales debido a las diferencias en las expectativas del cuidado, los datos del estudio sugieren que los pacientes reconocen tener el mismo tipo de problemas en distintos países.
Puntos a destacar incluyen la información y educación, coordinación de la atención, respeto a las preferencias del paciente, apoyo emocional, confort físico, participación de los familiares y amigos, además de la continuidad del tratamiento en los cuidados incluyendo los periodos de transición (36). Muchos estudios de personas con diagnósticos de enfermedades graves manifiestan que la forma en que se les proporciona información y la participación en la toma de decisiones son factores determinantes del nivel de satisfacción de la atención. Un amplio estudio norteamericano de seguimiento de pacientes gravemente enfermos ha confirmado recientemente que esos factores también son importantes para la familia (37,38).
Estudios recientes del tratamiento y atención de cáncer en los Estados Unidos muestran una diferencia generalizada en el tratamiento y la atención que reciben los mayores, indicando que no habían recibido información acerca de la variedad de opciones disponibles (39,40).
Falta de atención domiciliaria
A pesar de que muchas personas prefieren ser atendidas y fallecer en su domicilio, continúa siendo una práctica habitual en muchos países el fallecimiento en los hospitales (Gráfico 2).
La variación en el lugar de fallecimiento sugiere que la organización de servicios juega un importante papel en la determinación de opciones que las personas pueden considerar (Gráfico 3). Esta posibilidad ha sido indicada en estudios detallados en los Estados Unidos, donde se muestra que la proporción de personas que mueren en su casa varía entre el 18% al 32% y parece variar principalmente por la disponibilidad de camas hospitalarias (42). Las preferencias de los pacientes, la formación médica y la disponibilidad de servicios comunitarios son irrelevantes para determinar el lugar de fallecimiento o con una mínima importancia comparado con el número de camas hospitalarias en la población.
Los valores culturales también son importantes. Por ejemplo, en Italia donde el “movimiento hospice1” (ver nota 1 de la página 12) está en sus comienzos, se verifica que la muerte en el hospital es más común en el norte del país, mientras que en el sur las familias prefieren cuidar a las personas en sus propios hogares. Los Países Bajos muestran tener éxito en proporcionar una variedad de servicios de cuidados paliativos en diferentes entornos, que permiten al paciente fallecer en su domicilio si así lo desea (43).
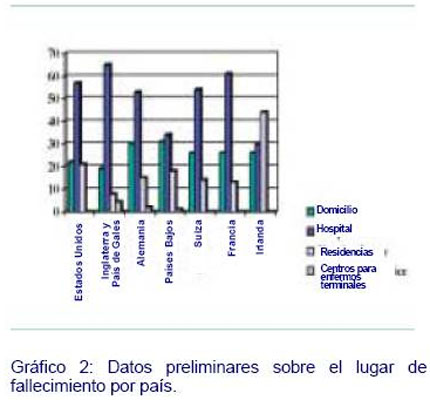
Fuentes: Estados Unidos: Weizen SMS et al. (41). Inglaterra y País de Gales: Instituto Nacional de Estadística en 2000; Suiza: extrapolaciones de Estadísticas Federales 1985; Francia: INSERM 1999; Países Bajos: Instituto Central de Estadística en los Países Bajos, 2000 (M. Ribbe, comunicación personal). Eire: J. Ling, comunicación personal. Alemania: T. Schindler, comunicación personal.
Nota: Los datos de los distintos países han sido recopilados de forma diferente y en algunas ocasiones no están recopilados. Esto ha limitado el estudio comparativo que pueda ser extraído, pero remarca la necesidad de obtener datos de todos los sistemas sanitarios europeos para comenzar a recopilar esta información de forma rutinaria. Un 15% de los fallecimientos en los Países Bajos también se han producido en residencias para enfermos de larga duración, y no están incluidos en el gráfico.
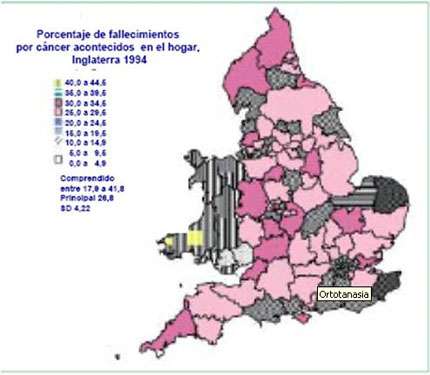
Fuentes: Higginson IJ Astin P, Doland S, Sen-Gupta G, Jarman B (1997), King’s College Londres.
Gráfico 3 – Porcentaje de fallecimientos por cáncer acontecidos en el domicilio, Inglaterra 1994, por las Autoridades Sanitarias.
Nota: no está incluido el País de Gales.
No obstante, muchos países no acostumbran a recopilar y confrontar datos sobre el lugar del fallecimiento.
Falta de acceso a servicios especializados
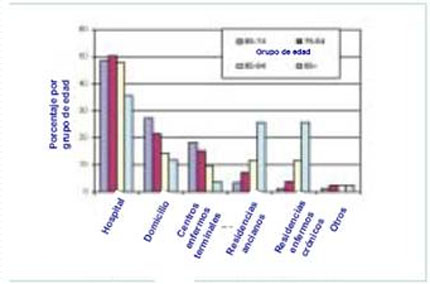
Una razón por la que las personas ancianas no reciben cuidados paliativos es porque sufren frecuentemente muchas enfermedades crónicas, como insuficiencia cardiaca y demencia, que tradicionalmente no han sido el objetivo de los cuidados paliativos especializados y donde ahora los modelos de dichos cuidados están empezando a ser aplicados. También es cierto que los ancianos con cáncer pueden no tener acceso a los cuidados paliativos especializados. Por ejemplo, en Inglaterra y el País de Gales, las personas ancianas están poco representadas en ámbitos como el ingreso a centros especializados donde se ofrece una mejor calidad al final de la vida (44–46). A medida que aumenta la edad, es menos probable que reciban atención para su enfermedad final en uno de estos centros especializados (Grafico 4). Un estudio en Australia muestra que el 73% de los pacientes con cáncer menores de 60 años fueron remitidos a los servicios de cuidados paliativos comparándolo con el 58% de los remitidos a dichos servicios que superaban los 80 años (48). Los servicios especializados de cuidados paliativos en los Estados Unidos llegan a más pacientes que no padecen cáncer que cualquier otro servicio, pero sólo el 17% de los enfermos terminales tienen acceso a los centros y servicios de cuidados paliativos federales (49). En un estudio, el 30% de los pacientes atendidos en instituciones sufrían de enfermedades no relacionadas con el cáncer, mayormente enfermedades cardiacas, enfermedades obstructivas pulmonares crónicas, cerebro-vasculares, demencia y fallo renal (48). Por comparación, las cifras en el Reino Unido son mucho más bajas (50).
Hay relativamente poca información sobre las necesidades de las personas ancianas que están recibiendo cuidados paliativos especializados en los hospitales. Un estudio norteamericano muestra que los pacientes de más de 80 años que fueron remitidos a los servicios especializados de cuidados paliativos en un hospital eran principalmente mujeres que vivían en residencias para ancianos. Había menos mujeres con cáncer y más con demencia, y este hecho influyó en su capacidad para formar parte de la toma de decisiones y tratamiento.
Falta de cuidados paliativos en residencias para ancianos y enfermos crónicos
Entre el 2% y el 5% de las personas de 65 años y de más edad viven en residencias para ancianos y enfermos crónicos. Sin embargo, son personas principalmente ancianas que están delicadas o con una enfermedad crónica o discapacidad mental, y cuyo diagnostico incluye comúnmente accidente cerebro-vascular, fallo cardiaco, enfermedades crónicas de pulmón, enfermedad de Parkinson y demencia. Muchas acceden a ingresar en una residencia como un “último lugar de descanso” antes de su muerte y muchas de las personas que viven en estas residencias tendrán claramente la necesidad de cuidados paliativos (52).
Fuente: Instituto Nacional de Estad ística (47)
Gráfico 4 – Lugar de fallecimiento de los pacientes con cáncer, Inglaterra y País de Gales, 1999, analizado por Higginson.
En muchos países, las residencias para ancianos juegan un papel cada vez mayor, atendiendo hasta el final de su vida a personas mayores que están delicadas (Gráfico 4). Por ejemplo, en los Estados Unidos el porcentaje de personas fallecidas en residencias aumentó de una de cada cinco en 1989 a una de cada cuatro en 1997. Cerca de la mitad han pasado el último mes de su vida en una residencia. Las personas que fallecen en residencias soportan un periodo de discapacidad más prolongado antes de la muerte que los que fallecen en sus hogares. La mayor parte de los residentes se quejan de dolor y los datos muestran que el dolor no es tratado suficientemente y en algunas ocasiones no es tratado (53) (Gráfico 5). Más de dos tercios de los mayores que viven en residencias tienen problemas de capacidad cognitiva y reconocimiento del dolor (observaciones no publicadas de J.M. Teno de 2002).
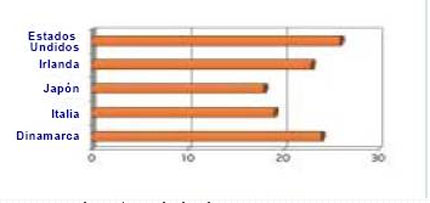
Fuente Gabassi et al. (53).
Gráfico 5 – Porcentaje de personas mayores experimentando dolor en cuidado prolongado: comparación en cinco países.
En algunos países las residencias realizan programas de rehabilitación. El sistema en los Países Bajos parece estar particularmente bien desarrollado, con unidades de cuidados paliativos ubicadas en el 13% de las residencias. En los Estados Unidos, los pacientes que viven en residencias, inscritos en programas de servicios de cuidados paliativos, reciben mejor control del dolor que otros residentes (54). Sin embargo, en general se conoce poco acerca de la calidad del cuidado al final de la vida que se recibe en las residencias, así como sobre otras cuestiones referidas a la falta de personal, la renovación de personal y la falta de formación en cuidados paliativos (52).
4. Evidencias de soluciones eficaces de cuidado
Como el “movimiento hospice” (ver nota 1) se ha extendido, se ha potenciado el aumento de evidencias sobre la eficacia de los distintos aspectos del tratamiento y del cuidado. Los estudios sistemáticos de evidencias, incluyendo estudios sobre personas con cáncer en diferentes países, muestran consistentemente la importancia de ciertas áreas clave de los cuidados. Las evidencias son más sólidas para medidas sencillas como el alivio del dolor, la comunicación abierta y la coordinación del trabajo en equipo para satisfacer las preferencias de los pacientes del lugar donde se prestan los cuidados. Hay también evidencias previas para la aplicación de modelos de cuidados paliativos para personas con otras enfermedades (55).
Formación de cuidados paliativos para distintos profesionales sanitarios
Control del dolor y síntomas
La eficacia de los métodos de control del dolor ha sido reconocida desde hace más de 30 años, y está disponible una amplia variedad de fármacos para controlar el dolor asociado al cáncer y otras enfermedades. Estudios de observación muestran que cuando se siguen las pautas clínicas sobre el control del dolor, el 70-97% de los pacientes con cánceres avanzados consiguen el alivio adecuado. La investigación sobre su puesta en práctica ha sido relativamente descuidada, pero la formación puede mejorar el conocimiento y la actitud del personal sanitario sobre el dolor (a pesar de los niveles de dolor que necesariamente sufren los pacientes). Hay muchas evidencias para determinadas medidas, mediante las cuales las enfermeras animan a los pacientes para llevar un diario sobre el dolor, y los médicos utilizan estrategias explícitas para asegurar que el dolor es evaluado diariamente, de forma que las dosis de medicamento estén ajustadas en consecuencia (56). En comparación, el estudio del dolor utilizando métodos estandarizados en personas mayores con otras enfermedades ha sido relativamente olvidado.
Capacidad de comunicación
La comunicación eficaz entre doctores y pacientes está asociada con una variedad de resultados en la salud, que incluyen, normalmente, mejoría en la salud psicológica, en síntomas, función y mejor control del dolor, en presión arterial y en nivel de glucosa en sangre (57). La habilidad de los profesionales sanitarios para comunicarse eficazmente con las familias y hacerles participar en la toma de decisiones, aparece constantemente como una importante contribución a su satisfacción con el cuidado al final de la vida (58). La capacidad de comunicación de los profesionales sanitarios se puede mejorar por vía de revisión de vídeos de consulta y debate, pero en todo caso necesitan más ayuda para mantener esa capacitación en la práctica diaria (59).
Proporcionando información
Las grabaciones o resúmenes de las principales consultas son beneficiosas para la mayor parte de los pacientes con cáncer. Se dirigen a mejorar el conocimiento además de a recordar la información sin causar problemas psicológicos (66) y para una mayor satisfacción (61). No obstante, debe ser utilizado con delicadeza en pacientes con mal pronóstico, y tener en cuenta si el paciente desea o no conocer todos los hechos (59). En general, el apoyo en la toma de decisiones puede ayudar a los profesionales en los aspectos concernientes a los pacientes, a explicar el tratamiento y a mejorar su nivel de satisfacción (59,62).
Proporcionando cuidado holístico (3*)
Apoyo espiritual
Las necesidades espirituales y religiosas son muy personales e importantes para muchas personas al final de la vida, y por tanto tienen que formar parte de los servicios de cuidados paliativos. Hay evidencias previas de que la creencia espiritual puede influir en la manera de afrontar la enfermedad e incluso su resultado. También puede afectar en la forma en que los familiares afrontan el duelo (63,64).
Apoyo psicológico
Una amplia gama de prácticas psicológicas han sido examinadas sobre 150 pruebas aleatorias realizadas en los últimos 40 años. Los resultados fueron distintos, tendiendo a variar dependiendo del tipo de enfermedad y de su fase de desarrollo, con resultados positivos no mantenidos en el tiempo. Existen muchas evidencias de terapia psicológica adyuvante, pero se necesitan más trabajos para identificar las necesidades específicas y cómo dirigir la intervención a los pacientes (63,65).
Terapia complementaria
En la población en general, las terapias complementarias tienden a ser utilizadas por mujeres jóvenes que las perciben como algo natural y les permiten tener un mejor control. A pesar del interés para su utilización en los cuidados paliativos, los estudios se han visto dificultados por la falta de modelos estándares, ejemplos de pequeña escala, índices de respuesta pobres y métodos inadecuados, por lo que no se han extraído conclusiones adecuadas (63).
Coordinación del cuidado en diferentes ámbitos
Transmitiendo información
Una cuestión importante en el cuidado de los mayores es la transmisión de información entre diferentes ámbitos, así como entre los responsables del cuidado médico y los proveedores de apoyo médico y social en la comunidad. Los mecanismos actuales son con frecuencia inadecuados (aunque hay poca investigación empírica en este campo) y un “trabajador clave”, “director” o “coordinador” del caso parecen ser la forma más eficaz de transmitir la información (63,66).
Conocer las preferencias para el cuidado domiciliario
Una segunda cuestión es si la mejora en la coordinación de los cuidados permite a más pacientes fallecer en su hogar, si así lo desean. Pruebas de diferentes enfoques para coordinar el hospital y los servicios comunitarios muestran que se puede ayudar a un porcentaje elevado de personas a fallecer en su hogar. Hay también evidencias de que la calidad de vida de sus cuidadores puede mejorar si se les proporciona apoyo bien coordinado (64).
Apoyo a familiares y cuidadores
Una variedad de servicios ha sido desarrollada, incluyendo atención domiciliaria, servicios de descanso y “turno”, actividades sociales, grupos de apoyo, psicoterapia y formación individual. Generalmente los cuidadores están satisfechos con la atención domiciliaria, en el caso de estar dispuestos a dejar al paciente, valorando el descanso y el trabajo a turnos. Algunos que asisten a actividades de grupo o a grupos de apoyo aprecian la oportunidad de hablar abiertamente con otros, pero la valoración de sus beneficios es poco convincente. Un trabajo ulterior es necesario para explorar las prioridades de los cuidadores y cuales son los servicios reales que se les pueden prestar (67). Es importante recordar que trasladar a los cuidadores la sensación de que son escuchados y valorados es en sí mismo un objetivo importante de los cuidados.
La ansiedad y la depresión son respuestas normales por la pérdida, y la amenaza de pérdida, de las relaciones de una larga vida. Los profesionales sanitarios que se encuentran a personas al final de estas relaciones pueden no ser capaces de responder a estas reacciones básicas. En todo caso, pueden evitar el añadir una sensación de soledad y confusión, proporcionando cuidados que parezcan coherentes y coordinados y que alivien el sufrimiento del paciente.
Cuidados paliativos especializados
Equipos especializados en cuidados paliativos
Un modelo común para la prestación de cuidados paliativos ha sido concentrar la experiencia en equipos multidisciplinares que trabajan en los hospitales y unidades de ingreso especializadas, como los centros para enfermos terminales o los servicios comunitarios. Estos equipos normalmente tratan con un grupo seleccionado de pacientes, que les son enviados desde otros equipos de profesionales por requerir necesidades más complejas de control de síntomas, comunicación y coordinación del cuidado. A pesar de las conclusiones contradictorias en estudios iniciales, un meta-análisis (4*) revela actualmente resultados positivos tanto para los pacientes como para sus familias en relación al control del dolor y otros síntomas, así como la satisfacción expresada por los pacientes y sus familiares (ratio combinado Odds (5*) - 0,38, 95% CI 0,33–0,44) (Gráfico 1) (63,68).
Unidades de día especializadas
Hay evidencias de que los pacientes valoran la atención de las unidades de día de cuidados paliativos, donde pueden encontrar otros pacientes, hablar con el personal de la unidad y participar en las actividades. No obstante, aún no hay evidencia de que este servicio afecte a otros resultados como la calidad de vida o el control de síntomas (63).
Apoyo en el duelo
En varios estudios, los familiares de los pacientes que están en fase terminal en los servicios especializados de cuidados paliativos, muestran menos síntomas psicológicos y necesidades insatisfechas que los de aquellos pacientes que reciben tratamiento tradicional (63).

Fuente: Higginson est al. (68).
Gráfico 1 – Evaluación del efecto acumulativo de los equipos de cuidados paliativos, estudio por país
Evaluar la necesidad de apoyo y asesoramiento psicológico después del duelo se considera como una parte importante de los cuidados paliativos. Sin embargo, hay relativamente poca evidencia para poder pronosticar en base a evaluaciones, selección de personas o resultados de la terapia individual, ya que estos aspectos son muy difíciles de valorar (63,69).
Desarrollo de servicios de cuidados paliativos para pacientes con enfermedades distintas al cáncer
Equipos multidisciplinares
Los equipos multidisciplinares son una forma de cuidado para las personas con problemas complejos, y tienen un papel consolidado en la medicina geriátrica y el cuidado de las personas con enfermedades específicas. Por ejemplo, la gestión en equipo de personas con insuficiencia cardiaca puede reducir sus ingresos en el hospital y prolongar su supervivencia (70).
Enfermería especializada
Los estudios muestran que el apoyo de enfermeros/as especializados también puede ayudar a los pacientes con insuficiencia cardiaca y mejorar la continuidad de los cuidados (71,72). Los pacientes bajo cuidado respiratorio que son atendidos por enfermeros, viven más, pero no tienen una mejor calidad de vida, aunque todos ellos valoran las visitas domiciliarias (73).
Servicios de cuidados paliativos para pacientes con demencia
Estudios piloto sobre prestación de cuidados paliativos y servicios hospitalarios para pacientes en fases finales de demencia muestran que dichos servicios pueden hacer la vida más confortable a los pacientes y ayudar a los cuidadores (74).
Planificación avanzada de los cuidados
Recientemente ha habido un interés considerable en la planificación avanzada de los cuidados, mediante la cual las personas pueden decidir el tipo de cuidado que desean tener en caso de que fueran diagnosticados con una enfermedad grave. Esta planificación proporciona un documento escrito con los deseos y preferencias del paciente, a seguir por el profesional sanitario y sus parientes para el supuesto de que sufrieran incapacidad para tomar decisiones por sí mismos. A pesar de la esperanza de que esto reduzca el número de intervenciones no deseadas muy al final de la vida, no hay evidencias de que la planificación sea siempre respetada o que influya en la utilización de recursos o costes (75). Están siendo explorados métodos más completos. Igualmente, hay poca evidencia sobre la efectividad de los cuidados intensivos puestos en relación con las necesidades de cuidados paliativos de los mayores (76).
Conclusiones generales
La investigación para conocer las necesidades de personas que padecen y mueren a causa de enfermedades graves distintas al cáncer está mucho menos avanzada. Hay poca información específica sobre métodos eficaces en residencias de ancianos o para enfermos crónicos para poder conocer las necesidades de cuidados paliativos, o sobre las necesidades de personas con más de 80 años en cualquier institución. En general, se constata de las investigaciones realizadas una falta de resultados en cuanto a la forma de poner en práctica las evidencias obtenidas. El pronóstico relativamente incierto de las enfermedades graves distintas al cáncer hace más difícil programar los servicios de cuidados paliativos.
Sin embargo, medidas simples como aliviar el dolor, comunicación, información y cuidados coordinados de profesionales expertos, son eficaces en la reducción de síntomas y del sufrimiento del paciente. Es poco probable que estas experiencias varíen mucho por el tipo de enfermedad o entre distintos países. Esto muestra convincentemente que es el momento de hacer un esfuerzo más activo y concertado para mejorar los cuidados paliativos, concentrándose en la implementación de medidas simples efectivas basadas en la complejidad y la gravedad de las enfermedades, y centradas en las necesidades del paciente y familiares.
5. El reto para la política sanitaria y para los responsables en la materia
El reto
A medida que aumenta la esperanza de vida y que más personas viven mas allá de los 65 años llegando hasta edades muy avanzadas, están cambiando los patrones de la enfermedad al final de la vida. Están muriendo más personas debido a múltiples enfermedades crónicas graves que por enfermedades agudas, por lo tanto el reto para los sistemas de atención sanitaria es proporcionar atención más eficaz y cuidado compasivo durante los últimos años de vida. Cada vez más personas necesitan algún tipo de ayuda, tanto por problemas causados por enfermedades crónicas cardíacas, respiratorias y enfermedades cerebro-vasculares, como por cáncer, y el colectivo de personas que necesitan cuidados al final de la vida es actualmente más anciano y más numeroso. Un gran conjunto de evidencias indica que las personas mayores sufren innecesariamente debido a la infravaloración y tratamiento indebido generalizado de sus problemas, además de la falta de acceso a los cuidados paliativos. Como colectivo tienen muchas necesidades insatisfechas, experimentando múltiples problemas y discapacidades, precisando medidas más complejas de tratamiento y apoyo social. También sufren de graves enfermedades crónicas comunes, distintas del cáncer, aunque el centro de atención predominante de cuidados paliativos en la mayor parte de los países ha estado dirigido hacia el cáncer.
Evidencias para soluciones eficaces del cuidado
Estudios sobre evidencias de muchos países muestran la importancia de los aspectos centrales de los cuidados paliativos para pacientes con cáncer y la eficacia de medidas simples para mejorar los resultados de los pacientes. Esto incluye el adecuado alivio del dolor y otros síntomas, buena comunicación e información, además de la coordinación de equipos y profesionales de cuidados especializados que ayudan a conocer las preferencias del cuidado. Aunque el comparativamente incierto pronóstico de otras enfermedades pueda hacer más difícil planificar los servicios basados en el pronóstico, los pacientes que sufren enfermedades graves distintas al cáncer tienen necesidades similares y se beneficiarán igualmente de las mismas medidas que se utilizan para el cáncer. Esto indica que ya es tiempo de hacer un esfuerzo más activo y coordinado para mejorar el cuidado, concentrándose en medidas simples ya experimentadas, centradas en las necesidades de los pacientes y de las familias y en la complejidad y gravedad de la enfermedad.
Barreras a superar
El aumento del “movimiento hospice (1*)” sobre cuidados paliativos en los últimos 30 años ha demostrado la eficacia de los cuidados paliativos en la mejora del cuidado hacia el final de la vida. El desarrollo de la experiencia particular en cuidados para personas con cáncer y para sus familias está refrendado por el apoyo público a su funcionamiento. Una gran variedad de opiniones reconoce que este modelo de cuidados necesita ser adaptado ahora a otros pacientes, basándose en la necesidad de cuidados en lugar del diagnóstico o del pronóstico. Sin embargo, es necesario algo más que conocimiento y buenas intenciones para trasladarlo a la práctica. Conseguir mejores cuidados paliativos para las personas mayores requiere una buena disposición para escucharles así como a sus familias, imaginación, y determinación para superar barreras a todos los niveles de los sistemas de
atención sanitaria. Estas barreras incluyen:
• falta de conciencia y conocimiento de la magnitud del problema;
• carencia de políticas sanitarias de cuidados paliativos para las personas mayores y para las enfermedades que padecen comúnmente;
• falta de integración de cuidados paliativos en los diferentes ámbitos y servicios de atención sanitaria;
• falta de disposición o formación en los establecimientos donde actualmente son atendidos y fallecen los mayores;
• autocomplacencia y discriminación por edad en cuanto a la necesidad de proporcionar cuidados de alta calidad al final de la vida para este colectivo;
• suposiciones incorrectas sobre las necesidades y deseos de los mayores, o sobre su capacidad de afrontamiento sin ayuda especial;
• fracaso en la implementación de medidas simples de eficacia ya experimentada.
• complejidad para conexionar paquetes de cuidados paliativos en diferentes ámbitos y para vincular el apoyo sanitario/social y el cuidado; y
• falta de recursos y anticuados modelos de sistemas de prestación de cuidado y atención.
Soluciones potenciales: un enfoque sobre política de salud pública
La magnitud de la necesidad de cuidados paliativos para la creciente población de personas mayores indica que se requiere un enfoque multidisciplinar y la aplicación de métodos de salud pública que produzcan efecto. Esto significa la identificación de necesidades en las poblaciones, seguimiento de tendencias y eficacia de las intervenciones, incrementando la formación de los profesionales y la conciencia pública, y creando los sistemas que puedan apoyar los cambios necesarios en la conducta y en la práctica.
Los cuidados paliativos para las personas mayores deben ser incluidos dentro de la planificación de servicios sanitarios a nivel nacional. Cada país debe decidir la prioridad y cuántos recursos destinará a dicha área, pero debe estar claramente definida. Por ejemplo, hay evidencias de que los centros para enfermos terminales en los Estados Unidos han llegado a la estabilidad financiera, alentando de este modo la planificación de larga duración que incluye cuidados para pacientes con enfermedades distintas del cáncer. Las políticas de cuidados paliativos necesitan estar vinculadas con otras políticas de atención sanitaria para personas mayores, y con otras enfermedades específicas como enfermedades cardiacas y demencia.
Garantizar que los cuidados paliativos están integrados en los servicios sanitarios
Los responsables en materia de política sanitaria necesitan garantizar que los cuidados paliativos sean parte integral del trabajo de todos los servicios sanitarios y que no sean vistos como un “complemento extra”. Esto supone promover el cuidado eficaz, el seguimiento del mismo y recompensar a las organizaciones sanitarias por mejorar la calidad. La eficacia de los cuidados paliativos para los mayores también requiere del trabajo conjunto entre los equipos médicos geriátricos, las residencias de ancianos y enfermos crónicos y el personal de cuidados paliativos. El reto de integrar totalmente los cuidados paliativos en todos los ámbitos y servicios sanitarios ya ha sido alcanzado en algunos países. La política sanitaria de cuidados paliativos de los Países Bajos proporciona algunos ejemplos de atención de la cual podrían aprender otros países, y demuestra que el cambio es posible.
Los cambios actuales en distintos países demuestran también que el cambio es posible. Han sido desarrollados una gran variedad de métodos de mejora de calidad en cuidados paliativos y actualmente están siendo probados en diferentes ámbitos. Por ejemplo, en el Reino Unido las inspecciones nacionales del cuidado hospitalario de pacientes con enfermedades cerebro-vasculares ya han dado como resultado una gran variedad de mejoras en dicho cuidado. En los Estados Unidos están apareciendo interesantes resultados preliminares de la utilización de métodos de mejora de calidad del cuidado continuado. Han sido desarrollados instrumentos fiables, que incluyen el Equipo de Apoyo del Programa de Evaluación (STAS), el Programa de Evaluación de Residentes (RAI) y la Evaluación Geriátrica Comprensiva (CGA). Otros métodos desarrollados incluyen la recopilación rutinaria de información sobre el cuidado de los familiares y su introducción en los planes de atención.
Mejorar la formación en la aplicación de cuidados paliativos en todos los ámbitos
Se podría aliviar mucho el sufrimiento de las personas mayores si los tratamientos disponibles actualmente se utilizaran más ampliamente. Uno de los problemas parece ser la falta de formación sobre el dolor y el control de síntomas, además de la poca disposición a la utilización de fármacos opiáceos en la atención primaria y secundaria fuera de las estructuras especializadas. Abordar esto supondrá ampliar la formación y la capacitación del personal que proporciona cuidados en todos los ámbitos, incluyendo residencias de ancianos y para pacientes crónicos (de larga duración), así como hospitales y los propios hogares de los pacientes
Identificación de lagunas en la base de la investigación
Las necesidades en los últimos años de vida no han sido una prioridad en la investigación y, en general, se ha gastado más dinero en investigar en tratamientos curativos potenciales. Esto significa que la base de evidencias para los cuidados paliativos está incompleta. En el Reino Unido, por ejemplo, solo el 0,18% del presupuesto de investigación del cáncer se invierte en investigación sobre cuidados paliativos o en investigación sobre el final de la vida. En general, hay más investigación disponible describiendo las necesidades de las personas hacia el final de su vida, e intervenciones que pueden proporcionar una solución potencial, que las valoraciones formales sobre su eficacia. Pruebas aleatorias de control, a menudo consideradas con gran nivel de calidad en la investigación, son mucho más difíciles de realizar en tales colectivos vulnerables.
Otra dificultad es que muchas de las intervenciones más efectivas conllevan un cambio en el comportamiento de los profesionales sanitarios y en la organización de su trabajo. Esta barrera para la implementación de métodos de eficacia probada afecta a toda la atención sanitaria, pero afecta particularmente en gran forma al proyecto de ampliar los cuidados paliativos a las personas mayores con enfermedades crónicas graves. Esto provoca más complejidad en este campo que en aquellos en los que sólo es necesario introducir tecnología eficaz. Es urgente la necesidad de investigación y desarrollo para poder abordar las complejidades en la implementación de mejoras en esta área.
6. Recomendaciones
Los responsables políticos necesitan:
1. reconocer las implicaciones de la sanidad pública en las necesidades de cuidados paliativos del colectivo de personas mayores, y que una atención de baja calidad en el final de la vida es un problema de salud pública;
2. emprender, a nivel de población nacional o regional, una “auditoría de calidad” de servicios de cuidados paliativos proporcionados a los mayores en residencias, centros para enfermos crónicos, hospitales, centros para enfermos terminales y en domicilios, incluyendo la cualificación del personal en estas instituciones y definiendo un método para “poder hacer seguimiento” de las mejoras en el cuidado;
3. invertir en el desarrollo de una base de datos que interrelacione las diferentes instituciones locales de prestación de cuidados, y que pueda ser utilizada para identificar y hacer el seguimiento de las necesidades de las personas mayores;
4. invertir en métodos de auditoría y mejora de calidad para aumentar la provisión de atención en las poblaciones locales y recompensar la participación de las organizaciones sanitarias, incluyendo las residencias para ancianos y enfermos crónicos en los planes de auditoría y mejora de calidad;
5. garantizar que los servicios multidisciplinares dedicados a cubrir las necesidades de cuidados paliativos de los mayores estén adecuadamente financiados, recompensados y apoyados.
6. garantizar que la formación de los profesionales sanitarios incluya suficiente tiempo de dedicación a la medicina paliativa y al cuidado de los mayores, y que dichos profesionales sean apoyados para la actualización de sus conocimientos.
7. exigir e invertir en niveles de alta calidad en cuidados paliativos para las personas mayores, incluyendo control del dolor y otros síntomas, además de la capacidad de comunicación y de coordinación del cuidado;
8. actuar contra los estereotipos por motivos de edad que afectan a las personas mayores, siéndoles ofrecidos los servicios de cuidados paliativos cuando los necesiten.
9. hacer partícipes a los mayores, como usuarios de los servicios, en la toma de decisiones sobre los tipos y la combinación de servicios que deseen tener a su disposición al final de la vida y en el duelo; y
10. proporcionar información sobre la variedad de servicios disponibles, incluyendo el control de síntomas y su eficacia para las personas mayores que afrontan una enfermedad grave, crónica o progresiva.
Los profesionales de la sanidad necesitan:
1. garantizar que están formados adecuadamente en cuidados paliativos para personas mayores, incluyendo gestión del control del dolor y otros síntomas, capacidad de comunicación y coordinación del cuidado;
2. garantizar que las personas mayores con necesidades de cuidados paliativos sean consideradas individualmente, que su derecho a tomar decisiones sobre su atención sanitaria y social sea respetado, y que reciban la información objetiva que necesitan sin sufrir discriminación por su edad; y
3. garantizar que sus instituciones trabajan de modo coordinado con otras organizaciones públicas, privadas o de beneficencia que puedan ayudar a los mayores que necesiten cuidados paliativos.
Los que financian la investigación necesitan:
1. invertir en investigación sobre las variaciones geográficas, entre y dentro de los países, en relación a los cuidados paliativos que reciben los mayores.
2. invertir en investigación creativa contra las barreras de acceso a los cuidados paliativos, la etiología y gestión del dolor y otros síntomas en las personas mayores cuya dolencia no sea cáncer, su experiencia personal del cuidado, las necesidades psicológicas y sociales de los diferentes grupos culturales, pruebas de planes avanzados de cuidado que promuevan el cuidado centrado en el paciente, y conocer las necesidades de las personas mayores vulnerables.
3. promover la colaboración en investigación en las áreas de cuidados paliativos entre la medicina paliativa y geriátrica, y la inclusión de los mayores en todo tipo de investigaciones innovadoras sobre medidas de intervención, incluyendo tratamiento farmacológico;
4. invertir en la investigación sobre la eficacia de los cuidados paliativos y el tratamiento para las personas mayores teniendo en cuenta todo tipo de enfermedades, y haciendo de ello un componente significativo de la inversión en investigación;
5. promover el desarrollo de herramientas de valoración estándard sobre cuidados paliativos en los mayores y la forma en que estas herramientas, y otros métodos tales como “ficheros de informes”, puedan ser utilizados de forma significativa en diferentes países; y
6. garantizar que la investigación en el cuidado y tratamiento no excluye a las personas mayores.
Nuestro agradecimiento a las siguientes personas que fueron invitadas a hacer comentarios sobre este informe, aportando consejos útiles, información, gráficos, cifras e informes
Austria
Profesores Ian Maddocks y Deborah Parker Flinders University, Adelaide
Dr. Franz Zdrahal Caritas of Vienna, Vienna
Bélgica
Anne-Marie De Lust Federation of Palliative Care for Flanders, Wemmel Anne-Françoise Nollet Federation of Palliative Care for Wallone, Namur
Canadá
Albert J Kirshen Temmy Latner Centre for Palliative Care, Toronto
Croacia
Profesora Anica Jusic Croatian Society for Hospice and Palliative Care, Zagreb Ana Stambuk Faculty of Law, Zagreb
Chipre
Jane Kakas Cyprus Association of Cancer Patients and Friends, Nicosia Dra. Sophia Pantekhi CAS Arodaphnousa, Nicosia
Francia
Jacqueline Bories and Marie Claire Garnier Société Française d’Accompagnement et SP, Paris Dra. Aude Le Devinah Ministry of Health, Paris Paulette LeLann IRFAC, Rouen Dr. Christophe Trivalle Hôpital Paul Brousse, Villejuif
Alemania
Profesor Eberhard Klaschik Centre for Palliative Medicine, Bonn Thomas Schindler Nord-Rhein-Westfalen, Geldern
Grecia
Dr. Kyriaki Mystakidou University of Athens Profesor Athina Vadalouca Arieton Hospital, Athens
Hungría
Profesora Katalin Hegedus Semmelweis University of Medicine, Budapest
Irlanda
Julie Ling Department of Health and Children, Dublin Avril 0’Sullivan Irish Cancer Society, Dublin
Israel
Ronit Behar The Hospice, Sheba Medical Centre, Ramat Gan Dra. Michaela Berkovitch Oncological Hospice, Haih Sheba Medical Centre, Tel Hashomer
Italia
Dr. Roberto Bernabei Centro Medicina Invecchiamento Università Cattolica del Sacro Cuore, Rome Dr. Massimo Costantini Istituto Nazionale per la Ricerca sul Cancro, Genova Dr. Franco De Conno Istituto Nazionale per lo Studio e la Cura dei Tumori, Milan Claude Fusco-Karman Lega Italiana per la Lotta contro i Tumori, Milan Daisy Maitilasso Società Italiana di Cure Palliative, Milan Dra. Carla Ripamonti Istituto Nazionale per lo Studio e la Cura dei Tumori, Milan Dr. Franco Toscani Istituto Maestroni Istituto di Ricerca in Medicina Palliativa Onlus, Cremona
Países Bajos
Dr. Luc Deliens VU University Medical Centre, Amsterdam Dr. Ger Palmboom NPTN, Bunn
Noruega
Dr. Dagny Faksvag Haugen Haukeland University Hospital, Bergen
Rumanía
Dra. Gabriela Rahnea-Nita St Luca Hospital, Bucharest
Eslovenia
Urska Lunder Palliative Care Development Institute, Ljubljana
España
Maria José García López Grupo Aran, Madrid
Suecia
Dr. Carl Johan Furst Karolinska Institute, Stockholm Profesor Peter Strang, Karolinska Institute, Stockholm
Suiza
Dra. Laura Di Pollina Pain and Palliative Care Programme, Geneva
Reino Unido
Profesora Julia Addington-Hall King’s College London Tony Berry, Peter Cardy and Gill Oliver Macmillan Cancer Relief, London Profesor David Clark University of Sheffield Dr. Deirdre Cunningham South East London Strategic Health Authority Baronesa Ilora Finlay University Medical School of Wales, Cardiff Katherine A Froggatt University of Southampton Profesor Sîan Griffiths President, Faculty of Public Health Medicine, London Dr. Andrew Hoy President, Association of Palliative Medicine, Southampton Tom Hughes Hallet Marie Curie Cancer Care, London Profesor Ross Lawrenson University of Surrey, Guildford Dr. Michael Pearson Royal College of Physicians, London David Prail Help the Hospices, London Profesor Mike Richards Department of Health, London Eve Richardson y Peter Tebbit National Council for Hospices and Palliative Care Services, London Gail Sharp Marie Curie Cancer Care, London John Wyn Owen Nuffield Foundation, London
Estados Unidos
Dr. David Caseratt University of Pennsylvania, Philadelphia Mary Callaway Open Society Institute, New York Dra. Christine Cassel American Board of Internal Medicine, Philadelphia Dr. Richard Della Penna Kaiser, San Diego Dr. Frank Ferris San Diego Profesor David Mechanic Rutgers University, New Jersey Dra. Diane E. Meier Mount Sinai School of Medicine, New York Dr. Greg Sachs School of Medicine, University of Chicago
La Fundación Floriani fue fundada en 1977 con una donación de Virgilio y Loredana Floriani, y fue la primera en Italia en prestar atención domiciliaria gratuita a los pacientes terminales. El objetivo de la Fundación es la difusión y aplicación de cuidados paliativos en la asistencia a pacientes con enfermedades terminales, cuidados que toman en consideración todos los aspectos del sufrimiento del paciente: físico, psicológico y social. Otro principio de la Fundación es que los pacientes y sus familias sean apoyados en todos los pasos del difícil trayecto final.
Con el objetivo de extender la aplicación de los cuidados paliativos en Italia y en todo el mundo, la Fundación Floriani ha promocionado y apoyado el establecimiento de la Asociación Europea de Cuidados Paliativos, la Asociación Italiana para Cuidados Paliativos y la Escuela Italiana de Cuidados Paliativos.
La Fundación Floriani ha fundado también la Asociación de Amigos de la Fundación Floriani, cuyo propósito es, además de promover y organizar eventos, recaudar fondos para llevar a cabo los objetivos de la Fundación.
Notas
1* Hospice: Término anglosajón para designar un programa que proporciona cuidados paliativos y que presta apoyo emocional y espiritual a pacientes con enfermedades terminales, bien por un servicio de hospitalización en centros especializados o bien por un servicio de atención domiciliaria.
2* Organismo y programa estatal de asistencia sanitaria a personas mayores de 65 años.
3* Holístico: el paciente es el centro del proceso médico y la enfermedad es un elemento asociado al estado global de la persona. Desde esta perspectiva, el proceso patológico no se define solamente por el diagnóstico que el médico establece, sino también por la forma en la que el paciente “siente” su enfermedad.
4* Estudio basado en la integración estructurada y sistemática de la información obtenida en diferentes estudios clínicos sobre un problema de salud determinado.
5* Probabilidad de que el evento suceda o no suceda.
Bibliografía
1. Active ageing: a policy framework.
Geneva, World Health Organization, 2002 (document WHO/NMH/NPH/02.8) Página WEB
2. Palliative care – the solid facts.
Copenhagen, WHO RegionalOffice for Europe, 2004.
Bibliografía
3. World population ageing 1950–2050. New York, United Nations Population Division, 2002.
4. Anderson GF, Hussey PS. Health and population aging: a multinational comparison. New York, Commonwealth Fund, 1999.
5. United Nations world population prospects population database. New York, United Nations Population Division, 2002 Página WEB
6. Office of National Statistics. Mortality statistics. General review of the Registrar General on Deaths in England and Wales 1997, Series DH1, No. 30. London, Stationery Office, 1999.
7. Murray CJL, Lopez AD. Alternative projections of mortality and disability by causes 1990–2020. Global burden of disease study. Lancet, 1997, 349:1498–1504.
8. Andrews GR. Promoting health and function in an ageing population. British Medical Journal, 2001, 322:728–729.
9. Manton KG et al. Chronic disability trends in elderly United States populations 1982 – 1994. Proceedings of the National Academy of Sciences, 1997, 94:2593–2598.
10. Mathers CD et al. Healthy life expectancy in 191 countries. Lancet, 2001, 357(9269):1685–1691.
11. One final gift. Humanizing the end of life for women in America. Washington, DC, Alliance for Aging Research, 1998 Página WEB.
12. Seven deadly myths. Uncovering the facts about the high cost of the last year of life. Washington, DC, Alliance for Aging Research Página WEB
13. Fisher ES et al. The implications of regional variation in Medicare spending. Part 1. The content, quality and accessibility of care. Annals of Internal Medicine, 2003, 138:273–287.
14. Fisher ES et al. The implications of regional variation in Medicare spending. Part 2. Health outcomes and satisfaction with care. Annals of Internal Medicine, 2003, 138:288–298.
15. Teno JM et al. Medical care inconsistent with patients’ treatment goals: association with 1- year Medicare resource use and survival. Journal of the American Geriatrics Society, 2002, 50:496–500.
16. Ribbe MW et al. Nursing homes in 10 nations: a comparison between countries and settings. Age and Ageing, 1997, 26 (Suppl. 2):3–12.
17. National cancer control programmes: policies and managerial guidelines, 2nd ed. Geneva, World Health Organization, 2002.
18. Sepulveda C et al. Palliative care: the World Health Organization’s global perspective. Journal of Pain and Symptom Management, 2002, 24:91–96.
19. Seale C, Cartwright A. The year before death. London, Avebury Press, 1994.
20. Lynn J, Adamson DM. Living well at the end of life: adapting health care to serious chronic illness in old age. Arlington, VA, Rand Health, 2003, used with permission.
21. McCarthy M, Lay M, Addington- Hall JM. Dying from heart disease. Journal of the Royal College of Physicians, 1996, 30:325–328.
22. McCarthy M, Addington-Hall JM, Lay M. Communication and choice in dying from heart disease. Journal of the Royal Society of Medicine, 1997,90:128–131.
23. Murray SA et al. Dying of lung cancer or cardiac failure: prospective qualitative interview study of patients and carers in the community. British Medical Journal, 2002, 325:929–934.
24. Hofman A et al. The prevalence of dementia in Europe: a collaborative study of 1980–1990. International Journal of Epidemiology, 1991, 20:736–748.
25. Albinsson L, Strang P. Existential concerns of families of late-stage dementia patients: questions of freedom, choices, isolation, death, and meaning. Journal of Palliative Medicine, 2003, 6:225–235.
26. Christakis NA, Escare JT Survival of Medicare patients after enrolment in hospice programs. New England Journal of Medicine, 1996, 335:172–178.
27. Koffman J, Snow P. Informal carers of dependants with advanced disease. In: Addington-Hall J, Higginson IJ, eds. Palliative care for non-cancer patients. Oxford, Oxford University Press, 2001.
28. Lunney JR et al. Patterns of functional decline at the end of life. Journal of the American Medical Association, 2003, 289:2387–2392.
29. Hewitt M, Simone JV, eds. Ensuring quality cancer care. Washington, DC, National Academies Press, 1999.
30. Higginson IJ, Sen-Gupta GJA. Place of care in advanced cancer: a qualitative systematic literature review of patient preferences. Journal of Palliative Medicine, 2000, 3:287–300.
31. AGS Panel on Persistent Pain in Older Persons. The management of persistent pain in older persons. Journal of the American Geriatrics Society, 2002, 50:S205–S224.
32. Allard P et al. Educational interventions to improve cancer pain control: a systematic review. Journal of Palliative Medicine, 2001, 4):191–203.
33. Bernabei R et al. Management of pain in elderly persons with cancer. Journal of the American Medical Association, 1998, 279:1877–1882.
34. Costantini M, Viterbori P, Flego G. Prevalence of pain in Italian hospitals: results of a regional crosssectional survey. Journal of Pain and Symptom Management, 2002, 23:221–230.
35. NHS Centre for Reviews and Dissemination. Informing, communicating and sharing decisions with people who have cancer. Effective Health Care Bulletin, 2000, 6:6.
36. Coulter A, Cleary PD. Patients’ experiences with hospital care in five countries. Health Affairs, 2001, 20:244–252.
37. Lynn J et al. Perceptions by family members of the dying experience of older and seriously ill patients. Annals of Internal Medicine, 1997,126:97–106.
38. Baker R et al. Family satisfaction with end-of-life care in seriously ill hospitalized adults. Journal of the American Geriatrics Society, 2000, 48 (5, Suppl.):61–69.
39. Foley KM, Gelband H, eds. Improving palliative care for cancer. Washington, DC, National Academies Press, 2001.
40. Hewitt M, Simone JV, eds. Ensuring quality cancer care. Washington, DC, National Academies Press, 1999.
41. Weizen SMS et al. Factors associated with site of death: a national study of where people die. Medical Care, 2003, 41:323–335.
42. Facts on dying 2002–Brown atlas of dying. Providence, RI, Brown University, 2002 Página WEB
43. Francke AL. Palliative care for terminally ill patients in the Netherlands. The Hague, Ministry of Health, Welfare and Sport, 2003.
44. Gray JD, Forster DF. Factors associated with utilization of specialist palliative care services: a population-based study. Journal of Public Health Medicine, 1997, 19:464–469.
45. Addington-Hall JM, Altman D, McCarthy M. Who gets hospice in-patient care? Social Science and Medicine, 1998, 46:1011–1016.
46. Mortality statistics, general. Series DH1 No. 33, Table 17. London, Office of National Statistics, 2000 Página WEB
47. Office of National Statistics. Mortality statistics. General review of the Registrar General on Deaths in England and Wales 1997, Series DH1, No. 30. London, Stationery Office, 1999.
48. Hunt RW et al. The coverage of cancer patients by designated palliative care services: a population- based study, South
Australia, 1999. Palliative
Medicine, 2002, 16:403–409.
49. Haupt BJ. Characteristics of hospice care users: data from the 1996 National Home and Hospice Care Survey. Advance Data, 1998, 28(299):1–16.
50. Eve A, Higginson IJ. Minimum dataset activity for hospice and hospital palliative care services in the UK 1997/98. Palliative Medicine, 2000, 14:395–404.
51. Evers MM, Meier DE, Morrison RS. Assessing differences in care needs and service utilization in geriatric palliative care patients. Journal of Pain and Symptom Management, 2002, 23:424–432.
52. Hockley J, Clark D, eds. Palliative care for older people in care homes. Buckingham, Open University Press, 2002.
53. Gambassi G et al. Cross-national comparison of predictors of pain in elderly in long-term care. In: [Abstracts] Annual Meeting of the American Geriatrics Society – American Federation for Aging Research, Philadelphia, PA, May 19–23, 1999. New York, NY, American Geriatrics Society, 1999:159.
54. Millar S et al. Does receipt of hospice care in nursing homes improve the management of pain at the end of life? Journal of the American Geriatrics Society, 2002, 50:508–515.
55. Davies E. What are the appropriate services and support to address the palliative care needs of older people? Report to the Health Evidence Network. Copenhagen, WHO Regional Office for Europe, 2003.
56. Allard P et al. Educational interventions to improve cancer pain control: a systematic review. Journal of Palliative Medicine, 2001, 4:191–203.
57. Stewart MA. Effective physicianpatient communication and health outcomes: a review. Canadian Medical Association Journal, 1996, 152:1423–1433.
58. Baker R et al. Family satisfaction with end-of-life care in seriously ill hospitalized adults. Journal of the American Geriatrics Society, 2000, 48(Suppl 5):61–69.
59. Gysels M, Higginson IJ, eds. Improving supportive and palliative care for adults with cancer. Research evidence. Manual. London, National Institute for Clinical Excellence, 2002
61. McPherson C, Higginson I, Hearn J. Effective models for giving information in cancer: a systematic review of randomized controlled trials. Journal of Public Health Medicine, 2001, 23:277–234.
62. Lewin SA et al. (2001). Interventions for providers to promote a patient-centred approach in clinical consultations (Cochrane Review). The Cochrane Library, 2003, No. 2
63. Gysels M, Higginson IJ, eds. Service configuration guidance on supportive and palliative care for those affected by cancer. Research evidence. Manual. London, National Institute for Clinical Excellence, 2003 Página WEB
64. Cohen SR et al. Validity of the McGill quality of life questionnaire in the palliative care setting: a multi-center Canadian study demonstrating the importance of the existential domain. Palliative Medicine, 1997, 11:3–20.
65. Newell SA, Sanson-Fisher RW, Savolein NJ. Systematic review of psychological therapies for cancer patients: overview and recommendations for future research. Journal of the National Cancer Institute, 2002, 94:558–584.
66. Payne S et al. The communication of information about older people between health and social care practitioners. Age and Ageing, 2002, 31:107–117.
67. Harding R, Higginson IJ. What is the best way to help caregivers in cancer and palliative care? Palliative Medicine, 2003,17:63–74.
68. Higginson IJ et al. Is there evidence that palliative care teams alter end-of-life experiences of patients and caregivers? Journal of Pain and Symptom Management, 2003, 25:150–168.
69. Kato PM, Mann T. A synthesis of psychological interventions for the bereaved. Clinical Psychology Review, 1999,19:275–296.
70. Rich MW et al. A multidisciplinary intervention to prevent the readmission of elderly patients with congestive heart failure. New England Journal of Medicine, 1995, 333:1213–1214.
71. Gibbs, JS. Heart disease. In: Addington-Hall JM, Higginson IJ, eds. Palliative care for non-cancer patients. Oxford, Oxford University Press, 2001.
72. Blue L et al. Randomised controlled trial of specialist nurse interventions in heart failure. British Medical Journal, 2001, 323:715–718.
73. Shee C. Respiratory disease. In: Addington-Hall JM, Higginson IJ, eds. Palliative care for non-cancer patients. Oxford, Oxford University Press, 2001.
74. Hanrahan P, Lutchins DJ, Murphy K. Palliative care for patients with dementia. In: Addington-Hall JM, Higginson IJ, eds. Palliative care for non-cancer patients. Oxford, Oxford University Press, 2001.
75. Teno JM et al. Do advance directives provide instructions that direct care? Journal of the American Geriatrics Society, 1997, 45:508–512.
76. Baggs JD. End-of-life care for older adults in ICUs. Annual Review of Nursing Research, 2002, 20:181–229.
Word Health Organization Regional Office for Europe

