Resumen:
En la sociedad de consumo actual, donde los valores predominantes son el culto al cuerpo y la salud, encuentran un caldo de cultivo perfecto nuevas alteraciones como la ortorexia y la vigorexia.
Palabras clave:
Ortorexia, vigorexia, estética, imagen corporal, conducta alimentaria.
Introducción
La sociedad de consumo, de finales del siglo XX y principios del XXI, en su afán por vender recurriendo, muchas veces, a una publicidad engañosa, nos ha llevado al surgimiento de nuevas alteraciones relacionadas con la ilusoria búsqueda de la perfección física y la “salud total”.
Según Turón, el culto a lo sano, es un deseo de alimentar no ya el cuerpo, sino la diferencia. “La gente quiere diferenciarse de la masa y, para ello, hay quien presume de sufrir alergias o de que su estómago es tan delicado, que sólo acepta los productos naturales”. Menciona que “la cocina ecológica está muy bien, pero siempre que venga aliñada con sensatez”. “La Humanidad ha pasado hambre durante siglos por no saber congelar; botulismo, por falta de conservantes… Ahora que hemos inventado los artículos industriales, tenemos que admitir sus ventajas y saber que no hay víveres biológicos para todos”.
Y, paradojas de la vida, hay quien se obsesiona por la comida sana hasta llegar a enfermar.
Aunque todos estamos expuestos a la presión del consumo, no todos tenemos la misma predisposición para ver alterada nuestra conducta. Esto va a determinar que algunas personas, por ejemplo con rasgos obsesivos, terminen desarrollando nuevas alteraciones como la ortorexia y la vigorexia.
1.- Ortorexia
Esta nueva alteración, fue definida por primera vez por el médico norteamericano Steve Bratman en un libro publicado en el año 2.000 en EEUU, que lleva por título Health Food Junkies. El citado autor ya había acuñado el término en 1996. Este proviene del griego (ortho, justo, recto, y orexia, apetencia) y vendría a significar “apetito justo o correcto”. Pero en realidad se entiende por ortorexia la obsesión por la comida sana, hasta un nivel que cabe considerar patológico.
Bratman fue médico generalista y miembro del movimiento de alimentos naturales de EEUU durante 25 años. Era un fervoroso seguidor del poder de la dieta para curarlo todo -o casi todo- y alcanzar así la salud. En la década de los 70 fue cocinero y agricultor orgánico en una gran comunidad en Nueva York. Esta comunidad, estaba formada por gente de diferentes campos dietéticos, que poseían un conjunto de teorías contradictorias sobre lo que era “una buena alimentación”. En medio de todo este caos, Bratman acabó por componer su propia dieta consistente, únicamente, en vegetales recién recogidos del huerto, que masticaba al menos 50 veces antes de tragarlos. Al igual que muchos otros ortoréxicos, sus restricciones dietéticas se fueron volviendo cada vez más inflexibles. Animaba a los demás, a seguir su ejemplo y a castigarse cuando probaban una pequeña porción de algún alimento, que él consideraba prohibido.
Necesitó varios años para lograr desprenderse de estos hábitos. En la actualidad es un profesional de las medicinas alternativas, que hace campaña, en contra de lo que considera una dedicación excesiva a las dietas estrictas, que pueden impedir que el cuerpo, se beneficie de una nutrición básica. Según Bratman, la mayor parte de estas dietas, si se siguen rigurosamente, pueden conducir a la ortorexia que, como muchos de los trastornos alimentarios, guarda mayor relación con el control psicológico, que con determinados alimentos.
Aunque la ortorexia no ha sido reconocida oficialmente en los manuales terapéuticos de trastornos mentales, los escasos estudios en torno a ella sí parecen confirmar que detrás de la obsesión por un menú escrupulosamente limpio subyace con frecuencia un trastorno psíquico.
La preocupación patológica por la comida sana lleva a consumir exclusivamente alimentos procedentes de la agricultura ecológica, es decir, que estén libres de componentes transgénicos, sustancias artificiales, pesticidas o herbicidas, además de aquellas sustancias que hayan sufrido alguna clase de “condena o superstición”. Esta práctica puede conducir muchas veces a que se supriman la carne, la grasa y algunos grupos de alimentos que, en ocasiones, no se reemplazan correctamente por otros que puedan aportarle los mismos complementos nutricionales.
1.1-Sintomatología
Aunque todavía no están lo suficientemente contrastados, existen algunos criterios diagnósticos para la ortorexia, que según Bratman serían:
a) Dedicar más de 3 horas al día a pensar en su dieta sana.
b) Preocuparse más por la calidad de los alimentos, que del placer de consumirlos.
c) Disminución de su calidad de vida, conforme aumenta la pseudocalidad de su alimentación.
d) Sentimientos de culpabilidad, cuando no cumple con sus convicciones dietéticas.
e) Planificación excesiva de lo que comerá al día siguiente.
f) Aislamiento social, provocado por su tipo de alimentación.
La respuesta afirmativa a estas y otras cuestiones similares permitirían, según Bratman, diagnosticar ortorexia nerviosa y sus grados.
También se consideran síntomas algunas conductas relacionadas con la forma de preparación -verduras siempre cortadas de determinada manera- y con los materiales utilizados -sólo cerámica, sólo madera, etc.-, ya que también forman parte de los rituales obsesivos. En definitiva, la vida cotidiana se ve afectada
.
1.2-Diferencias con otros Trastornos de la Conducta Alimentaria (TCA)
Las diferencias de la ortorexia con respecto a otros TCA está en que mientras en la Anorexia y Bulimia Nerviosas el problema gira en torno a la “cantidad” de comida, en la ortorexia gira en torno a la “calidad”.
La persona que sufre ortorexia no está preocupada por el sobrepeso, ni tienen una percepción errónea de su aspecto físico, sino que su preocupación se centra en mantener una dieta equilibrada y sana.
1.3 Consecuencias de la Ortorexia
1.3.1-Las consecuencias físicas, son las mismas que las que una inadecuada alimentación puede provocar: desnutrición, anemias, hipervitaminosis o en su defecto hipovitaminosis, carencias de oligoelementos, hipotensión y osteoporosis, etc. Así como, en fases avanzadas, trastornos obsesivos-compulsivos relacionados con la alimentación. La propia carencia de vitaminas como la B12 provoca alteraciones del comportamiento, que acentúan todavía más en su obsesión.
1.3.2-Consecuencias psicológicas: tales como depresión, ansiedad e hipocondriasis.
1.4-Factores predisponentes:
-Normalmente, quienes sufren de ortorexia, son personas muy estrictas, controladas y exigentes consigo mismas y con los demás.
-Con comportamientos obsesivo-compulsivos y predispuestas genéticamente.
-La ortorexia parece no afectar a los sectores marginales, sino más bien al contrario, ya que éste tipo de comida es mucho más cara que la normal y más difícil de conseguir. De hecho, es en los países desarrollados, donde las personas tienen mayores posibilidades de preocuparse por los ingredientes de los alimentos que compran en los supermercados.
-Las mujeres, la adolescencia y quienes se dedican a deportes tales como el culturismo, el atletismo y otros, son los grupos más vulnerables ya que en general son muy sensibles frente al valor nutritivo de los alimentos y su repercusión sobre la figura o imagen corporal.
-Se ha observado también, que muchos pacientes que han sufrido anorexia nerviosa, al recuperarse optan por introducir en su dieta sólo alimentos de origen natural, cultivados ecológicamente, sin grasa o sin sustancias artificiales que puedan causarles algún daño.
En general, existe un deseo de verse perfectos, lo que coincide con otros trastornos de la conducta alimentaria tales como la anorexia y bulimia nerviosas.
Son las mujeres más jóvenes las más afectadas imitando, en ocasiones, a famosas actrices o modelos, muchas veces excéntricas pero con gran influencia.
No es difícil encontrar famosos que han proclamado a la prensa sus manías alimenticias sin darse cuenta de que, tal vez, confesaban ser víctimas de la ortorexia. Ejemplo de ello es el diseñador Jean Paul Gaultier, que confiesa tomar, diariamente, 68 zumos de naranja. Por otra parte, artistas como Julia Roberts, (consume diariamente varios litros de leche de soja y siempre lleva encima un envase de ella), Wynona Rider, (sólo toma Coca-Cola orgánica), Jennifer López, (sólo come tortillas hechas con clara de huevo) o Mel Gibson (no come nunca pechuga de pollo porque cree que hace aumentar las mamas) son algunos otros ejemplos de estos famosos personajes. En cuanto al desaparecido Marlon Brando, sólo consumía yogures previamente analizados para certificar que no contenían grasas. En fin, unos y otros, son ejemplos de famosos orgullosos de su “alimentación sana”.
1.5-Datos demográficos.
En España, actualmente, se desconoce la prevalecía de éste trastorno ya que es un fenómeno muy novedoso y no hay datos suficientes sobre las personas afectadas.
En Estados Unidos el libro de Bratman (único manual publicado sobre ortorexia) ha sido un éxito y no es de extrañar si tenemos en cuenta que durante el pasado año se estima que más de 5.000 personas habían sufrido ingresos relacionados con éste
trastorno
En Diciembre del 2003, Kate Finn murió de ortorexia. La inanición le produjo un paro cardíaco. En un artículo, la propia Kate, contaba que le diagnosticaron Anorexia Nerviosa. Se resistió al diagnostico y al tratamiento recomendado. No estaba de acuerdo, pues ella no tenía miedo de estar gorda. Tampoco de estar delgada. El peso, la imagen, no eran el problema. Ella solo quería comer alimentos saludables, quería “estar sana”.
1.6 Modelo Explicativo
Actualmente la oferta alimentaria es más amplia que nunca, pero también estamos en una época, en que el exceso de información, no siempre es del todo veraz o contrastada.
La influencia de los medios de comunicación, que cada vez dedican más tiempo y espacio a temas dietéticos y a escándalos en víveres de consumo, ha podido incidir en la emergente proyección de los problemas mentales y en trastornos endocrinos. Esto provoca que muchas personas decidan optar por un tipo de alimentación que, en ocasiones, puede ser más perjudicial que beneficiosa.
Según Bratman, entre las razones que pueden conducir a la ortorexia están la obsesión por buscar una mejor salud, el miedo a ser envenenado por la industria alimentaria y sus aditivos o, curiosamente, haber encontrado una razón espiritual para comer un determinado tipo de alimento. Las victimas de estas alteraciones, esperan obtener todo tipo de beneficios físicos, psíquicos y morales.
No hay que confundir nunca la preocupación por una vida sana con la obsesión. Una persona vegetariana o macrobiótica, no necesariamente sufre esta enfermedad.
1.7-Tratamiento
Al igual que en la Anorexia Nerviosa, la Bulimia Nerviosa y todos los TCA, es más costosa la recuperación psicológica que la física, ya que hay que eliminar todas las conductas que el ortoréxico ha ido adoptando a lo largo de un largo periodo de tiempo.
No se especifica un tratamiento diferente al del resto de TCA .Por lo que se entiende, que debe ser tratado por un equipo interdisciplinario y desde una orientación, preferentemente, cognitivo conductual.
Respecto a la prevención, al ser una patología nueva, no existe una prevención específica.
1.8- Estudios empíricos sobre ortorexia
Hasta ahora, uno de los estudios más relevantes ha sido el llevado a cabo entre estudiantes de la Universidad Autónoma de Nuevo León (México) para ver el grado de conocimiento sobre esta alteración y en qué medida podían estar afectados por ella. Los resultados más importantes fueron:
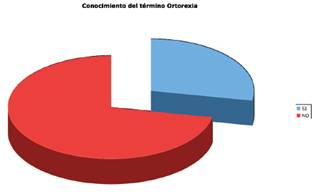
Vemos que el 72% de los encuestados no conocían el término ortorexia; el resto (28%) sí tenían alguna idea sobre dicho término.
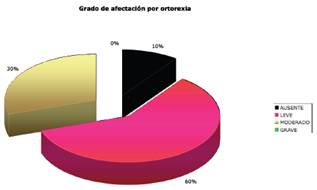
En cuanto a la afectación por ortorexia, el 90% presentaban algún grado de afectación, leve o moderada.
También se analizaron las posibles diferencias de género en cuanto al grado de afectación. Así, no presentaban indicios de ortorexia un 8% de las mujeres frente al 12% de los hombres. La distribución por grados fue:
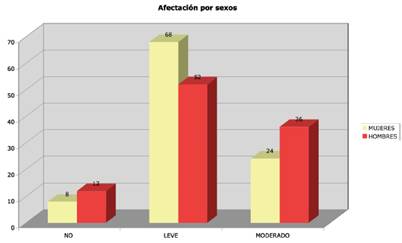
Mientras la afectación leve es mayor en las mujeres, el porcentaje de afectación en grado moderado es mayor en los varones
Conclusiones y Recomendaciones
De acuerdo con los resultados obtenidos, la gran mayoría de los sujetos desconocen el término o el significado de la ortorexia y sin embargo presentan un grado leve de este trastorno.
Llama la atención que aun padeciendo, aunque sea de manera leve, este trastorno, la mayoría de la población desconoce por completo la ortorexia y los efectos que esta puede causar en su salud.
2.- Vigorexia
Hace más de una década, Pope et al. (1993) descubrieron, cuando exploraban los efectos secundarios del abuso de esteroides anabolizantes en personas que utilizaban gimnasios, que ciertos culturistas con largas historias de consumo de hormonas esteroideas, llegaban a mostrar comportamientos psicóticos. En estos trabajos se dieron cuenta de que otro trastorno, relacionado con la imagen corporal, estaba afectando a ciertos culturistas.
Este nuevo trastorno se refería a un deseo de ganar masa magra, no grasa, y una alteración de la imagen corporal, por la cual se veían pequeños y débiles cuando realmente eran grandes y musculosos. Los sujetos afectados tenían pensamientos obsesivos sobre su cuerpo y realizaban una práctica de ejercicio físico compulsiva para agrandarlo. Su vida psicológica y social se veía afectada porque preferían estar todo el tiempo en el gimnasio o evitaban situaciones donde los demás pudieran ver lo poco musculosos que estaban. Además la dieta era muy estricta y la suplementaban con sustancias proteicas, “quema grasas” u hormonas anabolizantes.
En un principio esta sintomatología parecía contraria a la de la anorexia nerviosa, de ahí que la llamaran, anorexia inversa (reverse anorexia). En posteriores trabajos los mismos autores la han denominado “Complejo de Adonis”. Otros autores han ido matizando el término, ya que no parece tanto un trastorno del comportamiento alimentario como la anorexia nerviosa o la bulimia nerviosa, sino mas bien un trastorno somatomorfo, de ahí que se hayan sugerido también términos como dismorfia muscular o vigorexia.
2.1- Sintomatología
Para Baile (2005), las manifestaciones clínicas más importantes de la vigorexia serían:
- Preocupación por ser débil o poco musculoso.
- Incapacidad de ver con objetividad el propio cuerpo, aun teniendo un cuerpo grande y musculado, que deriva en insatisfacción corporal. Permanente autoobservación en el espejo para comprobar el tamaño de los músculos.
- Pensamientos obsesivos y permanentes sobre no ser suficientemente grande, ser demasiado pequeño o sobre cómo mejorar de aspecto.
- Pobre conciencia sobre su incapacidad de verse con objetividad.
- Ansiedad o depresión por sus sentimientos negativos hacia su cuerpo. Autoestima afectada.
- Conductas alteradas con respecto a la imagen corporal, evitar sitios públicos donde se vea el cuerpo, llevar ropas especiales…
- Necesidad compulsiva de realizar ejercicio con pesas para incrementar el tamaño corporal.
- Afectación de la vida social, familiar y sentimental por el cuidado del cuerpo, el entrenamiento y/o la dieta.
- A veces consumo de sustancias peligrosas para el desarrollo muscular (el consumo de hormonas es siete veces mas usual entre personas con vigorexia que entre culturistas no vigoréxicos). Excesivo control de la dieta.
-Abuso de esteroides anabolizantes y suplementos alimenticios
En relación con esto último, una de las tendencias patológicas que se observa en los sujetos vigoréxicos, frente a los culturistas no vigoréxicos, es su necesidad de incrementar su masa muscular, por lo que son proclives al consumo de hormonas esteroideas. Este aspecto nos lleva a considerar la existencia de todo un mundo de productos alimenticios, complejos vitamínicos, sustancias orgánicas y sintéticas alrededor del mundo del culturismo. Incluso se les ha dado el nombre específico de sustancias ergogénicas o que ayudan a crecer.
¿Qué tipo de productos adquieren los culturistas para complementar su alimentación habitual?:
- suplementos alimentarios compuestos fundamentalmente por proteínas extraídas del suero de la leche o del huevo (en algunos casos al 90% de concentración), en presentación en polvo, barritas o batidos.
- complejos vitamínicos, a veces acompañados con minerales y electrolitos.
- sustancias existentes en el propio organismo como la carnitina o la creatina, que favorece el aumento del volumen muscular y/o hacen aprovechar al máximo la energía muscular.
- esteroides anabolizantes. Productos farmacológicos utilizados para aumentar la masa muscular y perder grasa; su comercio y consumo fuera del sistema sanitario no esta permitido.
- hormona del crecimiento humano.
- diuréticos, insulina, cafeína…
Respecto al consumo de esteroides es bastante común en algunos países. Se estima que en EEUU los consumen entre el 4 % y el 11 % de los hombre no culturistas, y del 0,5 % al 2,5 % de mujeres, datos que se disparan hasta el 75 % en los participantes en competiciones de culturismo (Wroblewska, 1997).
Un informe de la Comisión Europea revela que un 6% de las personas que acuden a un gimnasio se dopan. Más de 20.000 centros en el viejo continente tienen inscritos más de 15 millones de clientes, por lo que serían unas 900.000 personas las que se dopan en toda Europa.
Merece la pena recordar, en este punto, los efectos del abuso de esteroides:
Específicos en el hombre:
- ginecomastia: desarrollo de las mamas
- infertilidad
- atrofia testicular: reducción del tamaño de los testículos
- calvicie
Efectos específicos en la mujer:
- crecimiento del vello facial
- crecimiento del clítoris
- redistribución de la grasa corporal hacia formas mas masculinas
- reducción del tamaño de las mamas
- perdida del cabello
- cambios en la voz
Efectos en ambos sexos:
- hipertensión arterial
- riesgo de ataque al corazón
- aumento del tamaño del ventrículo izquierdo del corazón
- acne
- paralización del crecimiento óseo
- efectos psiquiátricos:
* tendencias suicidas
* manía, delirios y agresividad
Es importante conocer estos efectos ya que la mayoría de personas que acuden a tratamiento por vigorexia lo hacen por ginecomastia, atrofia testicular, acné, calvicie o agresividad, efectos todos del abuso de esteroides.
El Comité Olímpico Internacional (COI) presentó las conclusiones de un estudio en el que se apuntaba “la necesidad de un mayor control de calidad” en los suplementos alimenticios y de “una mayor implicación de los gobiernos y de la industria del sector”. El informe reveló que más del 14% de los productos analizados estaba contaminado con sustancias que no se indicaban en la etiqueta y, a su vez, podrían dar positivo en un control antidopaje.
El estudio de la Comisión Médica del COI investigó, a nivel mundial, 634 suplementos, de los que 94 resultaron sospechosos. Por porcentajes, Holanda y Austria encabezaban la lista, con 8 de 31 (25,8%) y 5 de 22 (22,1%), respectivamente. En España, 4 de los 29 (13,8%) dieron positivo en el análisis. Otros ejemplos son el Reino Unido, con 7 de 37 (18,9% y Estados Unidos con 45 de un total de 240 (18,8%). En otro país del sur de Europa, Italia, había 5 productos sospechosos de un total de 35 (14,3%).
Desde 1997, el organismo internacional viene alertando del riesgo potencial por el uso de estos complementos dietéticos y recomienda a los profesionales no tomarlos.
Algunos ejemplos de páginas que venden estos productos en Internet son:
-Gane peso muscular
Aumente peso muscular, con creatina consiga unos músculos poderosos.
www.vitatop.com
-Suplementos culturistas
Proteínas de 1ª calidad 4 Kg.59,90 euros-vitago 18 euros
www.tiendaculturista.com
-¿Quieres más volumen?
Esta es tu tienda de suplementación, excelentes marcas, excelente precio
www.comprasana.com
-Compra suplementos
Mañana en tu casa, proteína, creatina, voluminizadores, quemadores…
www.nutrirex.com
2.2-¿Qué tipo de trastorno es la vigorexia?
¿Es un TCA?
El criterio general que se utiliza para incluir un problema de salud como TCA es que la principal característica sea una “alteración grave de la conducta alimentaria”, acompañada de “alteraciones en la percepción de la forma y el peso corporales”.
Hay casos de vigorexia en los que la alimentación es extrema en cantidad y reducida en variedad (dieta basada en consumo de proteínas y nada de grasa), pero no ha sido comprobado de forma sistemática que los sujetos con vigorexia tengan una conducta alimentaria patológica, y ningún autor ha propuesto este aspecto como criterio definitorio. Si que parece que anorexia, bulimia y vigorexia comparten una alteración de la imagen corporal, en los tres trastornos los afectados no ven el tamaño y la forma de su cuerpo tal y como es.
¿Es un trastorno somatomorfo?
Estos trastornos son aquellos en los que los sujetos que los padecen informan de ciertos síntomas físicos que podrían corresponder con una enfermedad médica, enfermedad que no existe realmente. Los sujetos no inventan ni fingen los síntomas, sino que realmente los sienten como tales y los creen padecer. Esta sintomatología afecta a la vida del individuo provocando malestar y alterando sus relaciones sociales, laborales, familiares, etc.
Dentro de los trastornos somatomorfos, está el trastorno dismórfico corporal (TDC), que consiste en una preocupación por algún defecto imaginado del aspecto físico. Cuando hay leves anomalías físicas la preocupación del individuo es excesiva. Esta preocupación provoca malestar clínicamente significativo o deterioro social, laboral o de otras áreas importantes de la actividad del individuo. La preocupación no se explica mejor por la presencia de otro trastorno mental (por ejemplo, insatisfacción con el tamaño y la silueta corporal en la anorexia nerviosa). La vigorexia ha sido propuesta como una variante del TDC, pues los sujetos manifiestan como síntoma central y crucial, ver su cuerpo como pequeño y débil, cuando realmente no lo es.
En la revisión que periódicamente se realiza del manual de diagnóstico DSM se intentan matizar criterios diagnósticos y ampliar la información disponible de los trastornos desde que se editó la última edición. En la revisión de la cuarta edición, DSM IV-R (2002), dentro de la información que se acompaña a los criterios diagnósticos del TDC, se recogen como síntomas y trastornos asociados, los problemas con la visión de la masa muscular que tienen ciertos deportistas, información que hasta ahora no había sido incluida. Puede interpretarse como un intento de que la vigorexia sea diagnosticada como TDC.
¿Es un trastorno obsesivo?
Actualmente se considera que existen un conjunto de trastornos que se encuadran dentro del espectro obsesivo-compulsivo (Candil, 2002), ya que probablemente comparten bases biológicas, características clínicas y respuestas terapéuticas, que son: la hipocondría, el TDC, la anorexia nerviosa, los trastornos de despersonalización, el juego patológico y las obsesiones y compulsiones sexuales.
En la vigorexia, se observa que los sujetos muestran conductas obsesivas y compulsivas. Les invaden pensamientos obsesivos y recurrentes sobre su imagen, su escasa musculatura y sobre que deberían de hacer para mejorarla y estos sujetos se lanzan de forma compulsiva a realizar ejercicio físico para compensar ese “defecto” de su cuerpo, que es la falta de suficiente tamaño muscular. Todo esto puede hacer pensar que estamos ante un TOC.
En conclusión, según Baile (2005), mientras no se considere la vigorexia como un trastorno con entidad propia y así sea considerado por la comunidad científica internacional, los sujetos que muestren esta sintomatología podrían ser clasificados en uno de los tres trastornos, en función de cuál sea el núcleo central de su trastorno: la conducta alimentaria, la afección de su imagen corporal o sus obsesiones-compulsiones.
Con la información disponible, quizá la vigorexia encaja mejor como una variante del TDC, dado que su excesiva preocupación por su imagen corporal parece ser el síntoma central de la patología, sobre la cual se desarrollan las demás.
2.3-Datos demográficos.
No se dispone de estudios epidemiológicos, por lo que los datos que hay son estimaciones.
Prevalencia
Se ha estimado que podría afectar entre el 1 y el 10% de los usuarios habituales de gimnasios.
Pope (1993) llega a decir que de los 9 millones de estadounidenses que van al gimnasio, un millón estarían afectados de anorexia inversa.
En España las estimaciones que se han propuesto los sitúan a los afectados en torno a los 20.000. Teniendo en cuenta que somos 42 millones, la tasa de prevalencia sería de 0,048% en la población general, si consideramos que afecta principalmente a hombres, afectaría a 1 de cada 2.000.
Otras estimaciones señalan que de los 700.000 casos de anorexia que puede haber en España el 10% serían varones y de estos 1/3 habrían llegado a la anorexia desde la vigorexia.
Género
Se cree que es un trastorno típicamente masculino y en esto puede influir la presión social predominante sobre lo que es bello que en el hombre es el tener un cuerpo musculado y sin grasa y en la mujer la delgadez extrema. Se estima en torno al 80% hombres y el 20% mujeres.
Edad
Hay discrepancias según los autores. Así, se habla de que la mayoría de los afectados se sitúa entre los 15 y 30 años para unos autores, para otros entre los 23 y 37 e incluso entre 18 y 35. Sesgos metodológicos son el origen de estas diferencias que en todo caso permiten resumir diciendo que entre los 15 y los 35 o 40 años se van a situar la gran mayoría de afectados.
Nivel socioeconómico
Teniendo en cuenta que gran parte de los vigoréxicos hace todo lo posible por aumentar su masa muscular y para ello toman complejos proteicos y suplementos, hormonas esteroideas y medicamentos para contrarrestar sus efectos negativos (que muchas veces consiguen en el mercado negro), podemos sospechar que la vigorexia no es compatible con economías débiles, sino con un nivel socioeconómico medio-alto.
2.4- Comorbilidad.
En uno de los últimos trabajos sobre vigorexia (Pope et al., 2000) se compararon culturistas con dismorfia muscular y culturistas que no tenían dismorfia muscular lo que proporcionó las siguientes conclusiones:
- Más de la mitad de culturistas vigoréxicos tenían poca conciencia de que su preocupación por su pequeñez era inadecuada.
- Los sujetos vigoréxicos presentaban importantes síntomas obsesivos, por ejemplo, el 50% señalaba dedicar más de tres horas diarias pensando en sus músculos.
- El 58% de los culturistas con vigorexia indicaban moderada o severa evitación de actividades, lugares o personas porque realmente creían tener un cuerpo defectuoso.
- El 54% de los vigoréxicos mostraba poco o nada de control sobre su necesidad compulsiva de hacer levantamiento de pesas o mantener regímenes alimentarios.
- El 58% de los vigoréxicos en comparación con el 20% de los culturistas no vigoréxicos referían haber padecido algún tipo de alteración depresiva.
- En cuanto a trastornos ansiosos, el 3% de los culturistas no vigoréxicos informaban de haberlos padecido frente al 29% de los vigoréxicos.
- Igualmente el 29% de los vigoréxicos informaba de haber padecido anorexia nerviosa, bulimia nerviosa o atracones frente a ninguno de los culturistas no vigoréxicos.
- El 46% de los vigoréxicos informaban del uso de hormonas esteroideas anabolizantes, frente al 7% de culturistas no enfermos de vigorexia.
- Los sujetos con vigorexia mostraron mayor alteración de la imagen corporal, es decir, mayor insatisfacción corporal que los sujetos no vigoréxicos (46% frente al 10%).
- También se observó mayor riesgo de sufrir un TCA en los sujetos con vigorexia que en los sujetos que no la tenían, en un test especifico para medir este riesgo (EDI) los sujetos vigoréxicos puntuaban de media mas del doble que los sujetos no vigoréxicos.
- No se encontraban diferencias significativas en cuanto a experiencias, conducta u orientación, en el ámbito sexual. Tampoco en cuanto a experiencia de abuso físico o sexual en la infancia.
En resumen este trabajo apunta a que la vigorexia podría relacionarse con las siguientes alteraciones o trastornos:
- Ausencia de conciencia de la enfermedad.
- Tendencias obsesivas.
- Comportamientos compulsivos.
- Trastornos depresivos.
- Trastornos por ansiedad.
- Abuso de sustancias (por ejemplo hormonas esteroideas).
- Alteración de la imagen corporal, insatisfacción corporal.
- Riesgo de sufrir TCA.
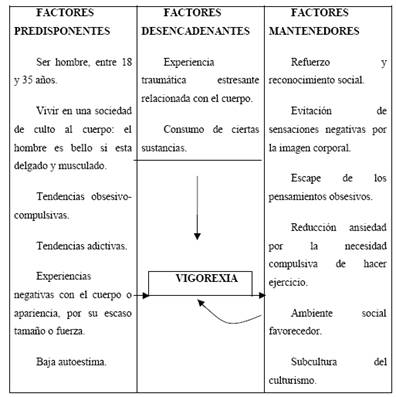
2.5-Modelo explicativo
(Modelo hipotético de factores implicados en el desarrollo de la vigorexia según Baile. 2005)
2.6-Evaluación.
Se han diseñado varios test psicológicos, todavía sin suficientes respaldo de validación. Ejemplo de ellos son el cuestionario del complejo de Adonis (ACQ) del grupo de Pope, el test básico de vigorexia (TBV), o la escala de satisfacción con la apariencia muscular (MASS).
2.7-Diagnóstico.
Criterios diagnósticos de dismorfia muscular (en formato DSM), propuestos por Pope:
A) Preocupación con la idea de que el propio cuerpo no es lo suficientemente magro y musculoso. Conductas características asociadas, como largas horas en actividades de levantamiento de pesas y excesiva atención a la dieta.
B) La preocupación es manifestada por al menos dos de los siguientes criterios:
a. El individuo con frecuencia deja de hacer importantes actividades sociales, laborales o recreativas por la necesidad compulsiva de mantener su entrenamiento o su régimen dietético.
b. El individuo evita situaciones donde su cuerpo puede ser expuesto a otro o afronta dicha situaciones con elevado estrés o intensa ansiedad.
c. La preocupación acerca del inadecuado tamaño del cuerpo o sobre el desarrollo muscular provoca estrés clínicamente significativo o perjudica socialmente, laboralmente a otras áreas del funcionamiento.
d. El individuo continua con el entrenamiento, la dieta o el uso de sustancias ergogénicas (para desarrollar y agrandar el cuerpo) obviando el conocimiento de la existencia de consecuencias físicas y psicológica negativas.
C) El foco principal de la preocupación y de las conductas es el ser demasiado pequeño o inadecuadamente musculoso, distinguiéndose del miedo a ser gordo como en la anorexia nerviosa, o de una principal preocupación solo con otros aspectos de la apariencia como en otras forma del trastorno dismórfico corporal (TDC).
Para el diagnostico de dismorfia muscular el individuo debe cumplir el primer criterio A además dos cualesquiera de los cuatro expuestos en el apartado B y también el criterio C.
2.7-Tratamiento.
2.7-1 Tratamiento farmacológico.
Falta mucho tiempo todavía para que podamos tener unas pautas farmacológicas contrastadas para la vigorexia. Hasta el momento tenemos algunos trabajos que han encontrado eficaces ciertos tratamientos, la mayoría por la cercanía del trastorno a la obsesión-compulsión.
En este sentido los fármacos que se han visto útiles son los inhibidores de la recaptación de serotonina, fármacos que ayudarían a controlar, sobre todo, los síntomas obsesivo-compulsivos de la vigorexia.
Los datos sobre la eficacia de estos fármacos en el tratamiento de trastornos como la vigorexia son pocos. Por ejemplo en un estudio con 130 pacientes con TDC, el 42% de los pacientes mejoró, siendo un porcentaje sensiblemente superior al de otros fármacos (Philips, 1996).
En cuanto a las sustancias utilizadas en el tratamiento del TDC, los investigadores se han decantado por la fluvoxamina y la clomipramina, inhibidor no selectivo. En un estudio, la clomipramina consiguió que respondieran un 65-70 % de los pacientes con una reducción de los síntomas dismorfofóbicos (Alonso, 2002).
Los efectos positivos que se han señalado tras el tratamiento farmacológico son:
- Visión más realista de la situación.
- Disminución del malestar.
- Reducción del tiempo dedicado a la preocupación.
- Mejora de la relación social.
- Disminución de rituales, mayor resistencia a comportamientos repetitivos.
2.7-2 Tratamiento psicológico.
El objetivo de la terapia cognitivo-conductual en el caso de la vigorexia, (Baile, 2005), es que el sujeto cambie la forma de relacionarse con su cuerpo, de tal forma que supere su preocupación patológica que le hace ver un defecto general en su cuerpo, que es la falta de musculación y le hace tener pensamientos, sentimientos y comportamientos incompatibles con una vida sana y feliz. Sustituyendo las conductas negativas por conductas sanas a nivel personal y social.
Siguiendo las recomendaciones de Raich (2000), una terapia cognitivo conductual aplicada al ámbito de la imagen corporal incluiría las siguientes fases:
-Primera fase: informativa-formativa.
El objetivo de esta fase es proporcionar al sujeto información y formación sobre la imagen corporal, como se forma, como nos relacionamos con nuestro cuerpo, cuales son las limitaciones fisiológicas, etc. Se le pide al sujeto que comience a registrar sus pensamientos, sentimientos y conductas sobre su apariencia en diferentes situaciones de su vida.
-Segunda fase: ajustar la auto-perfección.
Se busca que el sujeto adquiera una visión realista de su cuerpo y para ello se pueden utilizar técnicas de auto-observación y comparación social con otras personas, medidas de auto-ajuste perceptivo, etc.
-Tercera fase: pensamientos sobre el cuerpo.
El objetivo es la identificación de creencias y pensamientos que se tiene sobre la propia imagen y comprobar hasta que punto son irreales y perjudiciales. Se trabaja con reestructuración cognitiva.
-Cuarta fase: Sentimientos sobre el cuerpo.
Deben sacarse a la luz los sentimientos negativos que provocan la percepción o pensamiento sobre el cuerpo o sobre el defecto en cuestión, en nuestro caso la falta muscular. Se trabaja con desensibilización sistemática.
-Quinta fase: Comportamientos referentes al cuerpo.
El objetivo es identificar que conducta relacionada con el cuerpo y el defecto imaginado es desadaptativa. Por ejemplo conducta de evitación de situaciones sociales para que la gente no vea lo poco musculoso que es o practicar deporte de forma compulsiva para conseguir que su defecto desaparezca. Después de identificarlas las técnicas de cambio pueden ser contratos conductuales, preparación para la exposición, economía de fichas, etc.
-Sexta fase: prevención de recaídas.
Entrenar al sujeto en como identificar situaciones de riesgo y como poner en practica las estrategias aprendidas en la terapia.
Otros dos grandes objetivos a tener e cuenta a parte de la imagen corporal son:
- Analizar y reeducar la dieta inadecuada, excesiva en cantidad o fundamentada exclusivamente en productos artificiales.
- Uso y abuso de fármacos. Identificar si el sujeto utiliza algún fármaco, como se lo administra, conciencia de los efectos negativos y posibles acciones para dejarlo.
2.8- Prevención
Un programa de prevención debería de contar con:
- Información sobre el modelo estético masculino actual.
- Critica del modelo hiper-musculado, como el modelo adecuado.
- Conocimiento fisiológico sobre desarrollo corporal masculino, y, por consiguiente, del desarrollo muscular.
- Análisis y crítica de los productos y dietas que supuestamente conducen a un desarrollo muscular.
- Análisis y crítica del consumo de esteroides anabolizantes.
En EEUU se trabaja con el programa ATLAS (Adolescents Training and Learning to Avoid Steroids Program), que consta de sesiones informativas sobre nutrición, fisiología del deporte, abuso de sustancias, etc., y sesiones de trabajo en gimnasios y salas de deporte. El programa ha demostrado su eficacia en prevención de actitudes y conducta hacia los esteroides en escolares futbolistas.
Referencias bibliográficas
-Alonso, M. P. (2002). Tratamiento farmacológico de los trastornos del espectro obsesivo-compulsivo. Tercer Congreso Virtual de Psiquiatría, Interpsiquis.
-Baile, J.I. (2005). Vigorexia cómo Reconocerla y Evitarla. Madrid: Síntesis.
-Bratman, S. (2000). Healt Food Junkies. New York: Broadway Books.
-Candil, A. M. (2002). Una revisión del trastorno obsesivo en la infancia y en la adolescencia. Anales de psiquiatría, 18, 342-348.
-Dávila, S.G., García, G.I., Mata, H.J et al. (2005). ¿Comer sano es siempre algo bueno?
-Diagnostic and Statistical Manual of Mental Disorders: DSM-IV-TR. (2000). Washington, DC: American Psychiatric Association.
-Phillips, K.A. (1996). Body dismorphic disorder: diagnosis and treatment of imagined ugliness. J Clin Psychiatry 57, 61-64.
-Pope, H.G., Katz, D.L. y Hudson, J.I. (1993). Anorexia nervosa and "reverse anorexia" among 108 male bodybuilders. Compr Psychiatry, 34(6),406-409.
-Pope H.G., Gruber, A.J., Mangweth, B., Bureau, B., de Col, C., Jouvent, R. y Hudson, J.I. (2000). Body image perception among men in three countries. Am J Psychiatry 157, 1297-1301.
-Raich, R.M. (2000). Imagen corporal. Madrid: Pirámide.
-Wroblewska, A. (1997). Androgenic-anabolic steroids and body dysmorphia in young men. J Psychosom Res 42, 225-234.
Trastornos de la Conducta Alimentaria 5 (2007) 457-482
Rosario Muñoz Sánchez1
Amelia Martínez Moreno2
1.-Psicóloga, Master en Psicología Clínica y de la Salud.
2.-Psicóloga. Master en Sexualidad y Terapia Sexual. |

