Wilson Astudillo A. y Carmen Mendinueta A.
Historia de los cuidados paliativos
La humanidad se ha ocupado desde siempre de sus moribundos, pero la Medicina Paliativa, que ha permitido profesionalizar lo que normalmente se ha hecho por ellos con abnegación y sacrificio, es relativamente joven. El movimiento paliativo moderno empezó con la apertura del St. Christopher´s Hospice en Londres en 1960, para luego generalizarse a muchos países a partir de 1990 con el apoyo de la Organización Mundial de la Salud y la aparición de numerosas asociaciones nacionales y publicaciones que han facilitado su mayor difusión y ejercicio.
¿Qué Son Los Cuidados Paliativos?
Los Cuidados Paliativos- según la Sociedad Europea de Cuidados Paliativos- “son los cuidados activos totales e integrales que se proporcionan a los pacientes con una enfermedad en fase avanzada y progresiva, potencialmente mortal a corto plazo y que ya no responde al tratamiento curativo”. La Medicina Paliativa es la especialidad médica dedicada al estudio y tratamiento de estos enfermos. Son sus objetivos: mantener o mejorar su calidad de vida y dar apoyo a sus familias en esta fase y durante el duelo. Se conocen también como cuidados intensivos de bienestar, porque procuran facilitar todo lo que sea capaz de reducir o evitar el sufrimiento al moribundo, bien a través de medios preventivos, curativos o rehabilitadores, e incluso, en ocasiones, con terapias intervencionistas- por ejemplo, un drenaje en la disnea por un derrame pleural- sin intentar alargar innecesariamente su supervivencia.
¿Qué Es Un Enfermo Al Final De La Vida?
Es toda persona que ha sido diagnosticada con certeza de un padecimiento avanzado, incurable, progresivo, que no responde a tratamientos específicos y que tiene una expectativa de vida reducida, por lo general, menor a los 6 meses. Su tratamiento de base pasa a ser de tipo paliativo.
¿Qué pacientes deben recibir cuidados paliativos?
Si bien originalmente los Cuidados Paliativos surgieron para los enfermos oncológicos, por el bienestar que producen se utilizan cada vez más en otras patologías crónicas: cardiopatías, enfisema, ictus, cirrosis, demencia, etc., Tabla 1. porque éstas comparten muchos síntomas comunes que pueden beneficiarse del enfoque terapéutico paliativo.
Tabla 1. Pacientes susceptibles de formar parte del programa de cuidados paliativos
1. Pacientes terminales
a) Pacientes oncológicos
-Presencia de enfermedad oncológica documentada, progresiva y avanzada
-Escasa o nula posibilidad de respuesta al tratamiento
-Pronóstico de vida limitado
b) Pacientes con SIDA terminal en las siguientes categorías:
-Patología tumoral asociada en progresión
-Patología neurológica en progresión: LNP o encefalopatía-VIH
-Síndrome debilitante en progresión
-Karnofsky inferior al 40 % fuera de crisis aguda
-Pacientes con SIDA con esperanza de vida inferior a seis meses.
c) Otros pacientes terminales.
-Enfermos con insuficiencia renal crónica terminal.
2. Pacientes con procesos crónicos en estadíos avanzados.
a) Enfermedad pulmonar obstructiva crónica, con insuficiencia respiratoria hipoxémica
b) Insuficiencia cardiaca en los que se han descartado intervenciones quirúrgicas o transplante
c) Hepatopatía crónica sin posibilidad de tratamiento radical
d) Demencias en progresión
3. Pacientes con limitación funcional y/o inmovilizados complejos.
a) Personas que pasan la mayor parte del tiempo en cama o con dificultad importante para desplazarse, teniendo en cuenta que el problema debe durar más de dos meses.
¿Cuáles son las metas de los cuidados paliativos?
La etapa final de la vida de un enfermo se acompaña, por lo general, de un gran impacto físico, emocional y social para el afectado y su familia, por lo que las metas básicas de la paliación son: la búsqueda de su bienestar a través de un tratamiento adecuado del dolor y otros síntomas, el alivio y la prevención del sufrimiento con el mayor respeto a su dignidad y autonomía y el apoyo a su familia, para que se enfrenten mejor a la futura muerte y al duelo.
Para la OMS, (1990) el tratamiento paliativo tiene por objeto:
• Reafirmar la importancia de la vida, considerando a la muerte como un proceso normal;
• Establecer un proceso que no acelere la llegada de la muerte, ni tampoco la posponga;
• Proporcionar alivio del dolor y de otros síntomas angustiosos;
• Integrar los aspectos psicológicos y espirituales del tratamiento del paciente;
• Ofrecer un sistema de apoyo para ayudar a los pacientes a llevar una vida lo más activa posible hasta que sobrevenga la muerte
• Ofrecer un sistema de apoyo a la familia para que pueda afrontar la enfermedad del paciente y sobrellevar el período de duelo.
¿Qué necesidades tienen los enfermos en la fase final de la vida?
Son muy semejantes a las de una persona sana, quizás algo más acentuadas por la situación de especial debilidad o dependencia que les produce la enfermedad. Tabla 2.
Tabla 2.- Necesidades de los enfermos en la fase final de la vida
Fisiológicas
-Buen control sintomático.
-Pertenencia: Estar en manos seguras. Sentirse útil. No experimentar ser una carga.
-Amor: Poder expresar afecto y recibirlo.
-Comprensión: Explicación de los síntomas y la enfermedad. Oportunidad
para discutir el proceso de fallecer
-Aceptación: Cualquiera que sea su ánimo y sociabilidad.
-Autoestima: Participar en la toma de decisiones, sobre todo cuando aumente su dependencia de otros. Oportunidad para dar y recibir.
Espirituales
-Búsqueda del significado y propósito de la vida.
-Deseo de reconciliación – perdón y afirmación de valores particulares y comunes
Existen tres factores para atender con éxito las necesidades del enfermo:
• Explorar cómo percibe el paciente su enfermedad, sus ideas y sentimientos sobre los problemas que tiene y sus expectativas de la visita;
• Procurar entender a la persona globalmente en el contexto que le rodea y el grado de soporte familiar con que cuenta;
• Encontrar juntos, a través de una buena comunicación, cuáles son sus deseos, prioridades y objetivos del tratamiento y su posible participación.
Wong y col., 2002, en un estudio llevado a cabo en 144 enfermos con cáncer encontraron que sus principales preocupaciones fueron:
a) información sobre el manejo del dolor, debilidad, fatiga y recursos de Cuidados Paliativos disponibles en el entorno, y
b) modos de afrontar la enfermedad y de mejorar la comunicación con sus seres queridos -compartida por enfermos y cuidadores- lo que resalta la necesidad de potenciar los propios recursos y el apoyo psicosocial.
Las complejas necesidades del enfermo y de su familia tienden a resolverse mejor por el trabajo de un equipo multidisciplinar compuesto por médicos, enfermeras, asistentes sociales, psicoterapeutas, terapeutas ocupacionales, psicólogos, asistentes espirituales, voluntarios y expertos en ética y en aspectos legales. Es importante que entre todos ellos se hable un lenguaje común y que no exista una conspiración de silencio entre el paciente y su familia. Su eficacia será mayor si el trabajo de los sanitarios se coordina eficazmente con los Departamentos de Bienestar Social y entidades no gubernamentales con interés en apoyar su desarrollo y difusión y complementar lo que no ofrecen los servicios públicos.
¿Cómo actúan los cuidados paliativos?
Los Cuidados Paliativos consideran que la fase final de la vida para un enfermo puede ser un período útil, no sólo para conseguir el alivio de sus molestias, reducir la sensación de amenaza que éstas significan para su vida, sino también para ayudarle, si es posible, en su propia realización personal y en la satisfacción de otras necesidades.
Los Cuidados Paliativos procuran:
• Dar una atención global al paciente a través de un equipo interdisciplinar, con una actitud activa y positiva de los cuidados, superando el “no hay nada más que hacer”.
• Dar mucha importancia a la comunicación y al soporte emocional en las diversas etapas de adaptación a la enfermedad terminal.
• Controlar los síntomas comunes de la enfermedad, especialmente el dolor, si es posible con tratamientos curativos, de apoyo y prevención.
• Reconocer al paciente y a la familia como una unidad.
• Respetar los valores, preferencias y elecciones del paciente.
• Considerar siempre a las necesidades globales de los enfermos y aliviar su aislamiento a través de ofrecerles seguridad de no abandono y mantenerles informados.
• Reconocer las preocupaciones del cuidador y apoyarle en sus necesidades mediante diversos servicios de soporte.
• Ayudar a implementar el cuidado domiciliario.
• Promover acciones para conseguir que el enfermo muera en paz
• Dar apoyo a la familia después de la muerte del paciente.
• Ofrecerle asesoría y soporte ético y legal
• Desarrollar infraestructuras institucionales que apoyen las mejores prácticas y modelos de Cuidados Paliativos.
¿Cuáles son las bases de los cuidados paliativos?
Los Cuidados Paliativos se realizan a través de cuatro elementos esenciales:
• Una buena comunicación;
• Un control adecuado de los síntomas;
• Alivio del sufrimiento y,
• Apoyo a la familia antes de la muerte y durante el proceso del duelo.
Tan importante es el objetivo de curar y prolongar la vida como el de ayudar a proporcionar una muerte en paz.
Hanson, M.I. Callahan, D, 1999
¿Qué importancia tiene una buena comunicación?
La comunicación en la fase final de la vida es uno de los más poderosos instrumentos de alivio no sólo para el paciente, sino también para su familia, además de ser un vehículo muy importante de transmisión del apoyo social y emocional. Facilita recoger mejor sus síntomas, sus necesidades y sus deseos de conocer o no el diagnóstico y de participar en el tratamiento. Se construye con sinceridad y capacidad para demostrar comprensión por la situación que están pasando tanto el paciente como su familia.
La enfermedad tiende a dejar sin protección al enfermo y a revelar más fácilmente sus puntos fuertes y débiles. Una buena comunicación como bien indica Sánchez Sobrino, 1998, “refuerza el principio de autonomía, la autoestima, la seguridad, la búsqueda de ayuda realista, la movilización de recursos y facilita la adaptación y la colaboración del paciente. Disminuye la ansiedad en la familia y en el enfermo, reduce la intensidad de los síntomas, facilita el conocimiento y manejo de los sucesos futuros y ayuda a plantear objetivos más realistas con respecto a la enfermedad.”
¿Por qué es necesaria la participación del enfermo?
Más del 50 % de pacientes con cáncer se dan cuenta en algún momento de su padecimiento y de que tienen que aprender a vivir con su mal, por lo que necesitan información sobre la extensión de su enfermedad, sus síntomas y su control. Agradecen tener hasta una estimación pronóstica que les permita organizar con su familia lo que hay que hacer y decidir sobre su enfermedad y otros elementos.
Por estos motivos se considera cada vez más importante que el enfermo sea el principal protagonista de esta etapa de su vida, por lo que cualquier decisión de tratamiento o no-tratamiento deberá ser tomada con su consentimiento. Un acercamiento centrado en el paciente y basado en la escucha activa, la empatía y la aceptación, con atención al detalle y una respuesta apropiada a sus problemas, permite, no sólo que éste participe en la toma de decisiones conjuntas, sino que mejore la relación interpersonal y aumente su satisfacción y bienestar. Si el enfermo está inconsciente o no está capacitado para decidir, será la familia o la persona más allegada la que tome la decisión.
El enfermo es un ser autónomo que tiene derecho a decidir sobre sí mismo y, por tanto, ha de ser informado adecuadamente sobre cualquier actuación médica, a elegir entre las diferentes alternativas e incluso a negarse al tratamiento.
Carta de los Derechos de los pacientes, 1969
¿Cómo se puede revelar la verdad?
La naturaleza crónica de las enfermedades que acompañan la fase terminal hace preciso que la entrega de la información – de la “verdad soportable”, - en la cantidad y el momento oportuno- se adapte a los cambios que se vayan produciendo en el tiempo en el pensamiento y en la enfermedad y se considera más un proceso a realizarse progresivamente que en un solo acto. Es más eficaz y mejor recibida si se da a través de un contacto personal afectuoso dentro de una relación de apoyo y cuidado que contrarreste la frialdad de los hechos.
“Los pacientes no consideran suficiente que se les diga que piensen positivamente. Necesitan un ambiente positivo en sus cuidados.”
Macrae
¿Qué aspectos son esenciales para dar las malas noticias?
Revelar un diagnóstico o dar una información que supone un fuerte impacto para la existencia de una persona no es fácil, por lo que para hacerlo son importantes:
a) no proporcionar respuestas detalladas a preguntas que el paciente no ha hecho,
b) hacerlo gradualmente: revelar la verdad en pequeñas dosis, lo que facilita el desarrollo de estrategias de afrontamiento,
c) presentarla de la forma más simple y concisa posible y,
d) equilibrar el deseo de comunicar la verdad con los deseos del paciente, comprendiendo que los enfermos terminales se esfuerzan por conservar la esperanza ante una situación médica cada vez más difícil y que no todos requieren ni desean conocer la verdad. Aunque no se puede cambiar la sensación de amenaza que representa, por más que se la edulcore, es posible hacerlo mejor si se ponen en práctica las siguientes sugerencias: Tabla 3
Tabla 3. Aspectos claves para dar las malas noticias
• Preparar la entrevista
• Buscar el lugar y tiempo más propicios para hacerlo
• Averiguar lo que el paciente sabe o intuye
• Escuchar con atención sus necesidades
• Escoger palabras neutras, sencillas, sin tecnicismos
• Procurar causar el menor impacto posible
• Dar la verdad soportable
• Facilitar la asimilación y reacción posterior
• Respetar sus silencios
• Evitar dar falsas seguridades
• Ofrecer apoyo verbal y no verbal
• Procurar mantener seguridad
• Ser accesible- ofrecer otras entrevistas
• Cuidar de uno mismo para cuidar al otro
¿Cómo amortiguar el impacto de la noticia?
Para dar información es esencial asegurarse de que la información que se dispone y que se va a compartir es cierta, que está suficientemente contrastada, que el paciente desea conocerla y que el que la va a revelar está preparado para darle el soporte emocional que en esos momentos necesita. Si es así, en un ambiente apropiado y después de un periodo de aclimatación previa en el que se prepara al paciente para recibir la noticia una vez que se conoce lo que éste intuye y lo que desea saber, se le explicará lo que tiene (notificación), en términos sencillos, en forma delicada, afectuosa y gradual evitando tecnicismos, de modo secuencial y según sus respuestas emocionales. Hay que dar tiempo al paciente para que vaya asimilando la realidad, que se revelará dentro de un contexto de apoyos continuos. Se procurará, sin alimentar un falso optimismo, reforzar la esperanza en un buen control sintomático o en periodos de remisión prolongados y recalcar que existe un equipo de atención que va a hacer todo lo que puede por ayudarle, que le continuará cuidando y visitando y que alguno de los miembros de este equipo estará disponible.
“Si vas a revelar una verdad, moja su punta en miel”
Proverbio castellano
¿Cómo informar a la familia?
El ritmo, los límites del contenido y la forma de informar a la familia son siempre distintos a los del paciente. Para hacerlo es importante conocer previamente los deseos de éste de compartirla o no. Si se cuenta con su autorización, se comunicará la verdad de forma progresiva, en pequeñas dosis, (acomodación), para aminorar el impacto de la noticia y darles tiempo para ajustarse a las implicaciones de la enfermedad.
Se les proporcionará apoyo psicológico adecuado tanto de forma verbal como no verbal, no sólo al principio, sino a lo largo de todo el proceso, evitando darles falsas seguridades. No siempre es “lo que se dice”, sino “la forma como se dice”, lo que cuenta más para su satisfacción. Es preciso ser sensibles a sus preocupaciones, sus dudas y preguntas posteriores a veces reiterativas, porque en su mayoría “no oyen” el diagnóstico la primera vez. Tabla 4
Tabla 4. Características de una comunicación eficaz
Una comunicación será eficaz si:
• Mantiene igual calidad: es coherente en todas las fuentes.
• Es apropiada: adaptada a los deseos del paciente y a la enfermedad.
• Es concreta: responde a lo que el paciente desea saber.
• Se da en forma secuencial: en pequeñas dosis.
Benitez, R, 1994
¿Cómo reacciona el enfermo ante su mal?
El enfermo cuando presiente, comprende o conoce la gravedad de su padecimiento, atraviesa sólo o con ayuda por diversas etapas del proceso de adaptación bien de Kübler Ross (choque, negación, enfado, negociación, depresión y aceptación) o de Buckman (inicial, media o final)- con altibajos, retorno a posiciones anteriores, estancamiento en alguna de ellas, hasta que asimila que su vida tenía que llevar este curso. Ante el especial riesgo para su vida, experimenta una situación de estrés ante la cual reacciona con alguna de las siguientes estrategias para minimizar y protegerse de sus efectos:
1. Busca información para combatir sus dudas y la ansiedad, revisión de la literatura, otra opinión médica.
2. Busca apoyo para combatir los sentimientos negativos y fortalecer su sensación de control sobre esta situación, en su pareja, amigos, otras personas que viven la misma situación.
3. Intenta atribuir a alguna causa su problema. Busca respuestas a las preguntas de ¿por qué me ha pasado esto a mí?
4. Responde con acciones impulsivas: manifestaciones emocionales por medio de la ira, gritos o llanto.
5. Procura evitar confrontaciones y adopta una actitud pasiva para experimentar tantos menos sentimientos negativos como sea posible.
6. Intenta un afrontamiento activo con la búsqueda de soluciones a los problemas que puedan ir surgiendo. Se fija unas pocas metas: tratar de dejar resueltos diversos temas relacionados con su familia, situación económica, dependencia, cambio de roles, etc., pero la enfermedad y el sufrimiento pasan a ocupar el centro de su vida.
¿Qué es la conspiración de silencio?
Es una barrera que se establece en torno a la verdad del padecimiento, bien por parte de la familia o del enfermo por autoprotección para reducir la gravedad del problema, pero lo que se consigue es que se obliguen a actuar aparentando mutuamente como si nada malo ocurriese y que se distancien mucho más entre sí. La conspiración introduce un elemento de represión y aislamiento emocionales en unos momentos en los que el enfermo necesita más comprensión, consuelo y compañerismo para poder expresar bien sus sentimientos, impidiendo una normal relación, su participación más activa y la elaboración de proyectos para afrontar el fin de la vida con lo que deja muchos problemas sin resolver. La mayoría de los enfermos con el paso del tiempo se dan cuenta o perciben lo que tienen y son ellos los que muchas veces solicitan ayuda para romper esta situación.
¿Cómo ayudar al enfermo en la adaptación a su enfermedad?
Toda persona que desee ayudar al enfermo con eficacia debe interesarse en:
a) Conocer sus expectativas ante la vida y entender los valores y motivaciones que le pueden ayudar a seguir luchando.
b) Tratar la depresión, que es un problema mayor de esta etapa, tanto por sí sola como por ser potenciadora de la aflicción de la muerte, al impedir que los pacientes adopten un abordaje más activo y satisfactorio en sus últimos meses de vida y en los procesos de afrontamiento de la realidad.
c) Averiguar lo que es esencial para el paciente, a fin de establecer objetivos. Unas metas realistas, combinadas con el interés y el entusiasmo del equipo de atención, pueden llevar alivio hasta al 90 % de los enfermos.
d) Enfatizar y apoyar las oportunidades para el control personal. La utilidad de la red de apoyo es evidente para el paciente, familia y cuidadores, incluido el equipo médico. La percepción o no de este apoyo lleva por sí solo a un patrón de comportamiento que disminuye o aumenta el riesgo de enfermar y puede influenciar su habilidad para adaptarse a su enfermedad y aceptar su tratamiento. Crear o fortalecer una red social de soporte ayuda a proporcionar bienestar y a contrarrestar la soledad.
¿Qué puede impedir la adaptación?
Existen varios elementos que pueden dificultar la adaptación del enfermo a su padecimiento y aumentar la intensidad de su ansiedad y depresión:
1. La incertidumbre, por falta de información o la conspiración de silencio, entre el paciente y sus familiares y el médico.
2. Decirle que no hay nada más que pueda hacerse.
3. Si el dolor y otros síntomas son olvidados y se ignoran.
4. Si el paciente se siente solo o abandonado.
5. Fomentar la sensación de pérdida de autonomía y de impotencia ante los hechos.
6. Persistencia de sentimientos negativos, tales como la ansiedad, el miedo, la depresión, que se mantienen más allá de lo normal.
7. Amenazas a la autoestima, procedentes de los cambios corporales que se van produciendo por la enfermedad.
¿Por qué es importante el control de los síntomas?
Los síntomas son para la persona una llamada de atención de su organismo que no se encuentra bien, por lo que cuanto más intensos y persistentes sean, más sensación de amenaza representa para su existencia. Pueden deberse directamente a la misma enfermedad (una obstrucción intestinal, por ejemplo, causada por el cáncer), o indirectamente (una úlcera por presión, producida por el encamamiento prolongado) o por un trastorno coexistente (una artritis) no relacionado con la enfermedad principal.
El modelo biopsicosocial del dolor maligno al final de la vida, que mantiene que este síntoma no es simplemente un reflejo de unos factores biológicos subyacentes (afectación tumoral, comorbilidades múltiples) sino que está influenciado por factores psicosociales (trastornos de ánimo, soledad, etc), se está trasladando al estudio y tratamiento de otros síntomas. Cassell considera que no es posible tratar la enfermedad como algo que le sucede sólo al cuerpo sino a toda la persona, porque todo síntoma tiene una vivencia de amenaza que le ocasionan desamparo, soledad y dolor. Así, aumentan la intensidad de sus síntomas: desconocer su origen, creer que no puede ser aliviado y percibir su presencia como funesta o como una amenaza, en tanto que disminuyen su intensidad: la atención a los pequeños detalles, la detección y tratamiento precoz de otros síntomas, la compañía y el apoyo para resolver la soledad y la problemática social del afectado.
¿Qué se puede hacer para aliviar el dolor?
El dolor es uno de los síntomas más importantes que puede afectar significativamente la calidad de vida de los enfermos. Si es persistente es capaz de cambiar el estado de las transmisiones neuronales con activación de vías previamente silenciosas, hasta volverse el centro de su existencia e incluso, acelerar su muerte por la gran sobrecarga que representa al organismo. Por estos motivos es básico realizar una correcta evaluación que comprenda:
1. Tomar en serio la descripción que haga el enfermo para conocer su posible origen muscular, óseo, visceral, neuropático o mixto causado por el propio tumor, el tratamiento anticanceroso o la suma de otros trastornos. Sólo su reconocimiento adecuado permitirá un tratamiento más específico.
2. Determinar bien la intensidad del dolor. En los últimos años se han desarrollado escalas para evaluar tanto la intensidad como la influencia de los síntomas en el enfermo y su correcto tratamiento. Así en
a) la Escala Visual Analógica (EVA) se dispone un margen entre 0 a 10, donde 0 corresponde a la ausencia del dolor y 10 al dolor máximo soportable,
b) Escala descriptiva simple: de 0 a 4, 0 es la ausencia del dolor, 1, leve, 2 moderado, 3 severo y 4 muy intenso, etc., mientras en
c) la Escala de Andersen de 0 a 5, se relaciona la intensidad del dolor con la movilidad.
Fig. 1. Distintas escalas de evaluación del dolor

c) Escala de Andersen
0 No dolor
1 No dolor en reposo y ligero a la movilización y tos
2 Dolor ligero en reposo o moderado a la movilización o tos
3 Dolor moderado en reposo o moderado a la movilización o tos
4 Dolor intenso en reposo y extremo a la movilización o tos
5 Dolor muy intenso en reposo
3. Procurar evaluar el estado psicológico del paciente y otros factores físicos o ambientales con influencia sobre el dolor para elaborar un posible plan de tratamiento.
4. Elaborar un plan de tratamiento que se explicará al enfermo y a su familia para obtener su visto bueno. Se requiere combinar generalmente de forma individual diversos fármacos de la Escalera Analgésica de la OMS, el Ascensor analgésico, medicamentos coadyuvantes con otras técnicas físicas, psicológicas y no farmacológicas. Los enfermos padecen a menudo miedo y ansiedad, y a veces también depresión, que es necesario tratar. Algunos dolores responden bien a una combinación de opioides y no opioides. En otros, el alivio se consigue combinando un corticosteroide y un opioide. Los dolores de tipo neuropático se pueden aliviar mediante antidepresivos y anticonvulsivos. La asistencia continuada y la atención al detalle permiten controlar los resultados del tratamiento y hacer las modificaciones según la respuesta.
• El tratamiento medicamentoso es la base del alivio del dolor
• El dolor se puede y se debe tratar.
• La vía oral es la preferida para los analgésicos, incluida la morfina.
• En los casos de dolor persistente los medicamentos se administrarán “reloj en mano” y no “cuando haga falta
¿Existen signos indirectos del dolor?
Cuando el paciente no puede describir el dolor, bien por dificultades de lenguaje o por alteración de su nivel de conciencia, se utilizarán los signos no verbales del dolor, las observaciones de otras personas que se ocupan del enfermo, vocalizaciones, expresiones
faciales, etc, Tabla 5.
Tabla 5. Signos indirectos del dolor
• Atonía psicomotriz
• Aspecto de la cara
• Movimientos descoordinados
• Gemidos, gritos
• Roces cutáneos repetitivos
• Confusión súbita
• Taquipnea
• Sudoración profusa
• Negativa a la movilización
• Zonas hiperálgicas al movilizarle
¿Qué es la escalera analgésica de la OMS?
Es un instrumento que facilita el empleo de los grupos de analgésicos según la intensidad del dolor leve, moderado o severo, para garantizar así que consigan su control adecuado hasta el 75-90% de los enfermos. Fue diseñada por la Organización Mundial de la Salud (OMS) y es la base del tratamiento del dolor, Fig. 2. utilizándose de la siguiente forma:
• Salvo que el paciente tenga dolores agudos, en el dolor leve- 1º escalón, se empezará por prescribir un fármaco no opioide (a. Acetilsalicílico, paracetamol o un antinflamatorio no esteroideo–AINE) y se ajustará la dosis, de ser necesario hasta el máximo recomendado. Estos fármacos tienen un efecto techo y un aumento de dosis por encima de este nivel no consigue más analgesia pero sí empeorar los efectos indeseables.
• Si ese tratamiento no es eficaz o deja de serlo, se prescribirá un medicamento opioide débil (como la codeína, hidrocodeina o el tramadol) además del no opioide.
• Si un opioide para el dolor de leve a moderado no es eficaz o deja de serlo, se lo reemplazará por un opioide más potente contra el dolor de moderado a severo (por ejemplo, la morfina, cuya dosis eficaz puede ir de sólo 5 mg a más de 1000 mg c/ 4 horas o el fentanilo 25-250 ug c/72 h).
• Se usará el analgésico según la intensidad del dolor y no la supervivencia prevista. La morfina oral de liberación controlada c/12 horas ha sido y es el soporte principal del control del dolor crónico por cáncer. Los requerimientos medios de morfina en la enfermedad avanzada se sitúan entre 400 y 600 mg/ 24 h en las últimas semanas de vida.
• En pacientes con analgésicos opioides crónicos es importante recordar que sólo un aumento de la dosis de un 30-50 %, es capaz de mejorar de forma notable la analgesia. Los opioides no tienen un efecto dosis techo pero no son eficaces en todos los tipos de dolor.
• Si el dolor persiste, se puede recurrir a opioides por otras vías y técnicas más complejas (Ver cuarto escalón).
• En los cuatro escalones se puede utilizar un antiinflamatorio y un coadyuvante, que si bien no tiene potencia analgésica intrínseca, sirve para atenuar los síntomas que tiene el paciente o potenciar los efectos de los medicamentos utilizados.
Fig. 2 Escalera analgésica de la OMS modificada.
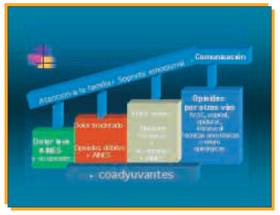
La Escalera analgésica se debe completar con la atención al detalle, una adecuada atención a la familia, el soporte emocional y una buena comunicación, que son esenciales para asegurarse de que se obtiene el beneficio máximo de los fármacos con el menor número posible de efectos adversos.
¿Que es el ascensor analgésico?
La Escalera analgésica de la OMS aceptada como una excelente herramienta educativa en los programas de la OMS y de la IASP, Fig. 2., no se adapta a algunos tipos de dolor como el postoperatorio y el dolor agudo, que son tratados inicialmente con opiáceos y luego con fármacos menos potentes, por lo que Torres y col (2002), proponen sustituir el término “escalera” por el de “ascensor”. En su esquema se simula que el paciente está dentro de un ascensor cuyo suelo son los coadyuvantes analgésicos y que dispone de 4 botones para pulsar según sea el grado de dolor: leve, moderado, severo o insoportable. Si el enfermo aprieta el botón de leve, se bajará en el piso de analgésicos no opiáceos (paracetamol, metamizol o ibuprofeno) a dosis bajas. Si pulsa en el de moderado, se subirá a un piso donde está el tramadol o codeína, habitualmente combinado con paracetamol o AINES. Si toca el de grave, se dispondrá de opiáceos potentes y si el dolor es insoportable se le llevará al piso de las unidades del tratamiento del dolor, donde será tratado con bloqueos nerviosos u opioides por vía intratecal. El sistema del ascensor da un concepto de inmediatez a la respuesta, acoge la importante evaluación visual analógica de 0 a 10 (EVA) con un botón de alerta que nos debe inducir a actuar con mayor celeridad cuando la puntuación sea mayor de 5. Fig. 3.
Fig. 3. Ascensor analgésico
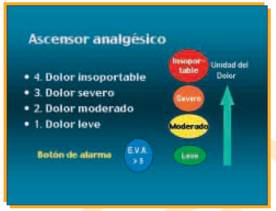
Si el paciente no encuentra alivio, no se considera adecuado ni ético que sufra durante días o incluso semanas mientras recorre los escalones hasta llegar al fármaco adecuado. En estos casos es necesario aliviar el dolor cuanto antes, más aún si éste es intenso y se administrará la primera dosis por la vía que produzca analgesia más rápida, generalmente la IV o SC. En caso de dolor insoportable se utiliza: morfina IV 1,5 mg c/10 minutos o 10-20 mg en perfusión continua en 15 minutos teniendo en cuenta que los opioides no actúan en todos los tipos de dolor.
¿Cuáles son las metas para el alivio del dolor?
Conocidas las características del dolor y su posible origen, se planificará su tratamiento, explicando previamente al enfermo y a su familia lo que se puede hacer y conseguir de forma realista. Este se orientará de modo secuencial a conseguir los siguientes objetivos: Tabla 6
Tabla 6. Metas de alivio del dolor
• Aumentar el número de horas de sueño sin dolor.
• Aliviar el dolor cuando el paciente está descansando.
• Aliviar el dolor cuando el paciente está de pie o se encuentre
activo.
¿Qué barreras impiden un control del dolor?
Según Von Roen y col, 1993, existen varios elementos que impiden un buen control del dolor que pueden y deben modificarse con la educación y la práctica:
• Insuficiente capacidad de valoración del personal
• Conocimiento insuficiente de las estrategias de tratamiento farmacológico y de otro tipo
• Ideas erróneas sobre la posibilidad de crear adicción
• Dificultad para la regulación de fármacos analgésicos
• Reticencia del paciente a comunicar dolor
• Reticencia del paciente a consumir opiáceos
• Reticencia del médico a prescribir opiáceos
• Reticencia del personal de enfermería a administrar opiáceos.
La incidencia de adicción a opioides en la terminalidad es extremadamente excepcional. Porter J y. col,. (1980) Encontraron 4 casos en 11.882 pacientes, esto es un 0,03 %.
¿Cuándo se considerará controlado un dolor?
Se considerará controlado un dolor si existen:
• Una EVA (Escala visual analógica) de menos 3 (1-10),
• Una escala descriptiva simple del dolor hecha por el equipo menor a 3 (0-5),
• Un número de crisis menor a 3 al día y cuando este alivio haya influido favorablemente sobre el sueño/reposo y movilización.
Una respuesta completa representará una ausencia de dolor y de crisis y permitirá pensar en una posible reducción de la dosis. La respuesta parcial según el grado de sueño y alivio en el descanso, llevará a un aumento gradual de la dosis en un 10-50% y a la adición de coadyuvantes.
¿Puede la familia colaborar en el alivio del dolor?
La familia puede ser de mucha ayuda para aliviar el dolor del enfermo, no sólo por su propio conocimiento de éste, de su experiencia sobre lo que le alivia o le agrava, sino también porque puede aprender a evaluar con el paciente la intensidad del dolor y administrar, si es preciso, una mayor o menor dosis de los fármacos.
Por este motivo es importante informarles sobre el significado del dolor, de los analgésicos que se pueden emplear según su causa y características, así como la existencia de dosis de rescate que sirven para atenuar la intensidad en los periodos de aumento y de cuáles son los efectos adversos y cómo reducirlos.
Existen también diversas técnicas para contrarrestar la sensación de pérdida de control sobre la enfermedad (relajación, distracción, imaginación, uso del masaje, frío y calor, ejercicio físico y el biofeedback), que pueden optimizar y reforzar las intervenciones farmacológicas.
De esta forma, los familiares intervendrían como co-terapeutas que podrían sugerir y participar en actividades con las que el paciente disfrutaba como una forma de expresarle su afecto en vida.
¿Por qué es necesario aliviar el sufrimiento en la fase final?
El sufrimiento es una dimensión fundamental de la condición humana y un acompañante frecuente de la fase final.. No afecta sólo a lo físico, sino a todo el hombre en su conjunto. Una buena parte del sufrimiento es remediable particularmente si se dirigen los esfuerzos a tratar algunas de sus causas con posible solución. Tabla 7.
Tabla 7. Causas de sufrimiento
• Mal control de síntomas.
• Efectos no deseados de tratamientos.
• Pérdida del rol social.
• Sensación de dependencia.
• Situaciones psicosociales inadecuadas (falta de intimidad, compañía o soledad indeseadas, separación de la familia).
• Síntomas no controlados.
• Mal aspecto físico
• No sentirse querido.
• Dejar asuntos inconclusos
• Pensamientos negativos (de culpabilidad, miedo al futuro).
• Estados de ánimo deprimido o angustiado.
• No desear morir solos.
El alivio o la abolición de las causas físicas del sufrimiento es una necesidad ética, pero es imposible atenuar la angustia mental del enfermo sin haberle liberado antes de una molestia física constante como el dolor. El paciente, al ver amenazadas sus expectativas vitales, desarrolla un cuadro de ansiedad, preocupación y miedo. Tiene generalmente numerosos asuntos por solucionar, unos propios, relacionados con la cercanía de su propia muerte, y otros relacionados con su familia y su ambiente, más aún si es cabeza de familia, porque su vida influye de forma inexorable en el destino de su familia. La preservación de la individualidad, dignidad e interés en la vida, ayuda a evitar que una situación dolorosa se vuelva intolerable.
“Más vida se pierde a través del pensamiento que a través de una herida abierta”
Thomas Henry
¿Cómo pasa el tiempo en el sufrimiento?
En la experiencia del sufrimiento, Agustín de Hipona, citado por Bayés (2000) y Torralba (1999), defendía que para las personas existen dos maneras de percibir el tiempo: el tiempo objetivo (una hora) y el tiempo subjetivo (la vivencia de una hora). Por lo general, para el enfermo la percepción del paso del tiempo es lenta y pesada cuando se sufre, - una hora de sufrimiento es eterna –mientras que en caso contrario, como escribe Evgeni Evtuchenko: “Quien es feliz no mira los relojes. Son los relojes los que miran a quien es feliz.” Por esta diferente percepción del tiempo en la terminalidad, cuanto más importante sea para la persona la noticia o acontecimiento que espera, mayor sea la percepción de amenaza y más incapaz se sienta el enfermo para afrontarla con éxito, más probable será que su malestar se traduzca en sufrimiento.
El principio de individualización en Cuidados Paliativos sirve para captar el tiempo del otro y la percepción del tiempo que tiene el enfermo, porque su tiempo de espera casi siempre constituye una amenaza: que la buena noticia o el cambio esperado nunca lleguen en realidad. El profesional de Cuidados Paliativos tiene que esforzarse para singularizar su acción y adaptarse a la temporalidad del enfermo, comprenderla y, a la vez que procurar reducir el tiempo real que puede estar prolongando su espera, debe intentar identificar la depresión y la ansiedad que contribuyen a hacer más largo el sufrimiento.
¿Cómo reducir la intensidad del sufrimiento?
Muchos pacientes con una enfermedad maligna o una muerte cercana, tienden a pensar más profundamente sobre su vida y su significado y sienten la necesidad de poner las cosas más importantes en orden o arreglar los asuntos pendientes con sus familiares y seres queridos, porque los problemas físicos, psíquicos o espirituales no resueltos o tratados pueden causar o exacerbar el sufrimiento.
Tabla 8. Miedos de los enfermos terminales
• A lo desconocido, al curso de la enfermedad, a los tratamientos, al futuro.
• Al dolor físico y al sufrimiento.
• A la pérdida de partes del cuerpo y a la invalidez.
• A inspirar compasión.
• A perder el control de sí mismo y la autonomía en la toma de decisiones.
• A dejar a su familia y a sus amigos.
• A la soledad por el abandono de los demás.
• A depender de los demás, a volverse niños.
• A la pérdida de la propia identidad.
• A la muerte en sí y al proceso previo
El temor al dolor y al sufrimiento que experimentan muchos enfermos terminales podría ser evitado en una Unidad de Cuidados Paliativos, e incorporando la cultura de los Cuidados Paliativos al perfil profesional de todos los clínicos. Existen diversas medidas que pueden reducir la intensidad del sufrimiento, su vivencia y reforzar la autoestima del paciente y su apoyo social:
1) detectar a tiempo los síntomas, miedos y situaciones que preocupen al paciente, así como sus orígenes;
2) compensar o atenuar dichos síntomas y tratar de suavizar la amenaza que representan por la puesta en práctica de los recursos terapéuticos existentes,
3) detectar y potenciar los propios recursos del paciente a fin de disminuir, eliminar o prevenir la sensación de impotencia, y
4) aumentar, hasta donde sea posible, su percepción de control de la situación.
¿Por qué el paciente puede desear morir?
No es infrecuente que el enfermo exprese el deseo de morirse a pesar de que el equipo se esfuerce por ofrecerle un control adecuado de los síntomas, lo que puede manifiestar varios mensajes:
• Angustia, desesperación o depresión.
• Necesidad de un mejor control sintomático
• No querer probar nuevos tratamientos.
• Pedir que se supriman los tratamientos prolongadores de la vida
• No desear fallecer en una Unidad de Vigilancia Intensiva.
• Interés por conocer si la eutanasia es una opción de tratamiento.
Cuando una persona con una enfermedad avanzada y progresiva pide que le ayuden a morir es porque vive en unas condiciones que considera peores a la propia muerte, por lo que la sociedad tiene que buscar mejorar su atención y procurar entender las razones que subyacen a sus peticiones. Así, el dolor no controlado moderado e intenso aparece en un 76 % y la depresión en un 58 % de los enfermos que la solicitan. El deseo de morir está también en función del sufrimiento psicológico y de factores sociales como el apoyo social, el bienestar espiritual, la calidad de vida y la autopercepción del paciente de ser una carga para los demás. La voluntad de vivir, según un estudio reciente, determinada con una escala EVA, fluctúa rápidamente con el tiempo y se relaciona con la ansiedad, la depresión y la disnea a medida que se aproxima el momento de la muerte.
El equipo debe abordar estos temas de forma atenta y sin dilación, ofreciendo al paciente una buena predisposición para hablar y asegurarle respeto a su voluntad, corregir su tratamiento o intensificar el control de algún síntoma molesto, tratar específicamente la desesperanza, la pérdida de sentido, la desmoralización y el sufrimiento espiritual y asegurarle que no será abandonado. Se puede hacer una prueba con antidepresivos, si la expectativa de vida es mayor a un mes.
¿Qué hacer en la agonía?
Se puede considerar la entrada en la última etapa o situación de agonía, cuando concurren los siguientes criterios:
• Deterioro del estado psicofísico con debilidad intensa, encamamiento, disminución del nivel de conciencia, síndrome confusional frecuentemente asociado y dificultades en la comunicación.
• Dificultades en la ingesta tanto de alimentos como de la medicación, en relación con una disminución del nivel de conciencia.
• Síntomas físicos, psíquicos y emocionales de diversos tipos en relación con las características concretas de la enfermedad crónica y sus síntomas.
Una vez que el equipo reconozca que el paciente está agonizando, deben tomarse una serie de medidas, entre estas:
a) comunicarse con el paciente y la familia de una manera compasiva y humana para poder establecer un sistema de cuidados eficaz, en el que se garantice que únicamente se ofrecen los cuidados necesarios y convenientes durante la última semana de vida.
b) eliminar los cuidados innecesarios y desproporcionados de la vida,
c) revisar el control de los síntomas y el plan terapéutico, Tabla 9,
d) evaluar el bienestar de los familiares,
e) establecer un plan de contingencias,
f) determinar el plan de cuidados actual y
g) llevar a cabo la transición a entornos/sistemas de cuidados alternativos (centros de cuidados paliativos, domicilio, instalación hospitalario) cuando sea conveniente, según los deseos del paciente y de la familia.
Tabla 9. Medicamentos que se pueden suspender en las últimas 24 horas (O´Brien, 1990)
• Corticoides
• Antiinflamatorios no esteroideos
• Antibióticos
• Hipoglucemiantes orales/insulina
• Antidepresivos
• Diuréticos
• Antihipertensivos, antiarrítmicos
• Laxantes
• Suplementos de hierro, vitaminas
• Warfarina
• Broncodilatadores, dantrolona y nutrición enteral
¿Cuándo es posible suspender un tratamiento?
La enfermedad tiende a atravesar conforme progresa hasta la muerte por diversas etapas, por lo que debemos diferenciar “niveles de tratamiento,” de más a menos agresivos según el estadío en que se encuentre, para poder determinar si una medida terapéutica es o no apropiada teniendo en cuenta la situación clínica del enfermo y las consecuencias que se prevén de su utilización. Tabla 10.
En todas ellas, los cuidados generales de enfermería y los tratamientos paliativos son una exigencia básica particularmente en la última fase.
Tabla 10. Clasificación del esfuerzo terapéutico
a- Técnicas complejas que sólo se realizan en hospitales de agudos
(diálisis, Unidad de Cuidados Intensivos-UCI).
b- Tratamientos médicos habituales(uso de antibióticos-oxígeno).
c- Nutrición e hidratación.
d- Cuidados de enfermería y bienestar.
No siempre es posible mantener esta separación porque en muchas ocasiones en las Unidades de Cuidados intensivos, los cuidados paliativos son una parte inseparable de la asistencia al paciente crítico. Así, existen diversas medidas, como la ventilación mecánica que se utilizan para aliviar la disnea de la esclerosis lateral amiotrófica y estados afines como la enfermedad pulmonar obstructiva crónica terminal o en los enfermos que de forma autónoma rechacen la intubación endotraqueal. El helio y el oxígeno pueden, a su vez, reducir la asfixia en las enfermedades obstructivas neoplásicas de las vías aéreas superiores o el trabajo respiratorio en enfermos con procesos crónicos que no quieren ser intubados.
Poner un límite a los tratamientos constituye uno de los problemas éticos más comunes en la práctica actual de la medicina, porque nos obliga a reconocer si el enfermo se halla en situación terminal y a predecir las posibles consecuencias que se derivan de la continuación o no de dichos tratamientos. Para Diego Gracia, 1998, no existen medidas ordinarias o extraordinarias, sino tratamientos indicados o no, y toda decisión médica debe ser fruto de dos factores: la indicación médica y su aceptación por parte del paciente. Una medida terapéutica estará indicada si está avalada por el conocimiento científico o la experiencia previa, y el beneficio que se espera de ella supera sus riesgos potenciales. En ciertos casos antes de aplicar estas medidas habría que pactar con el enfermo o su familia para su uso durante un plazo prudencial, para retirarlas luego si no se observa beneficio alguno.
La vida es el bien más importante que tenemos, pero no es un valor absoluto que deba mantenerse a costa de todo, y la muerte es un hecho natural. La OMS considera que “la preservación de la vida a cualquier costo no es necesariamente la medida correcta, especialmente cuando el sacrificio personal es tal que el paciente lo encuentre inaceptable”, porque tan importante como salvar o prolongar la vida es el deber de aliviar el dolor y el sufrimiento, y paliar la soledad en los momentos finales de la vida.
Un elemento que sería de enorme ayuda en la toma de decisiones difíciles es la adopción a tiempo por parte de los ciudadanos en general y de los enfermos crónicos de las decisiones o voluntades anticipadas para cuando su situación les impida hacerlo personalmente, expresando, al menos, cómo no les gustaría morir. Estos documentos reducirían la angustia a la familia de tener que autorizar o no un determinado tratamiento
“Desde el punto de vista ético es justificable negar o suprimir las intervenciones destinadas a prolongar la vida cuando éstas no estén de acuerdo con los deseos del paciente, a menos que tales intervenciones puedan hacer variar el curso de la enfermedad y no sean sólo medios que prolonguen la agonía del enfermo”.
OMS
¿Cuándo estaría indicada la sedación?
Los Cuidados Paliativos habituales son suficientes para aliviar el dolor y el sufrimiento en la mayoría de los pacientes moribundos, salvo en algunos casos de dolor y de sufrimiento intratable donde es necesaria una sedación. La OMS reconoce el derecho del enfermo a tener este tratamiento para un alivio adecuado del sufrimiento como parte de otras opciones terapéuticas, particularmente cuando éste lo haya decidido en pleno uso de sus facultades y después de haber sido adecuadamente informado.
“No deben negarse a quien lo necesite las dosis de medicamentos adecuadas para controlar el dolor y otros síntomas sólo porque pueden acortar la vida del paciente”
Organización Mundial de la Salud.
La necesidad de sedación ha disminuido con el mayor desarrollo de los Cuidados Paliativos pero deberá pensarse en ella como la última estrategia para intentar controlar algunos síntomas físicos, psicológicos muy difíciles o para producir la pérdida de conciencia en ciertas condiciones dramáticas de dolor intratable, obstrucción traqueal, hemorragia masiva, disnea, etc., cuando hayan fracasado los medios actualmente disponibles. Si debemos escoger entre que un paciente muera con dolor o que lo haga en forma pacífica, no hay duda sobre el deber primario. Si se utiliza la sedación son preferibles las infusiones continuas a las inyecciones en emboladas. Para unos pacientes será suficiente una sedación ligera mientras para otros, la que les produzca inconsciencia o semiinconsciencia. Para una mayor intensidad de sedación se exigirá un mayor grado de autonomía previo para tomar esa decisión, esto es, para que el paciente decida por si mismo sobre una posterior y definitiva incapacidad, ha de tener un alto grado de competencia mental.
“La necesidad de sedación terminal es un indicador de una muerte próxima y no la causa de una muerte prematura”
Stone, P, 2002.
¿Por qué es necesario hablar de la muerte?
Los Cuidados Paliativos- para la OMS, “reafirman la importancia de la vida, considerando a la muerte como un fenómeno normal” y es que la afirmación sobre el valor de la vida tiene el potencial de aumentar la aceptación de la muerte, particularmente cuando la última está en concordancia con el ciclo de vida esperado. Saber que su vida ha sido útil, que ha tenido sentido, contribuye a que el enfermo acepte mejor la realidad de la muerte.
Así, Yalóm, 1980, que descubrió el proceso terapéutico por el que se invita al paciente a revisar su vida y a recordar sus éxitos y contribuciones, llegó a la conclusión que la ansiedad de la muerte es inversamente proporcional a la satisfacción de la vida. Esta tiende a actuar como un catalizador para vivir auténticamente el presente no sólo para los pacientes sino también para sus cuidadores que de repente se encuentran que el aquí y el ahora tiene otro sentido para sus vidas.
Hablar sobre la muerte es esencial dentro de un buen cuidado paliativo porque los pacientes pueden tener curiosidad sobre el proceso de fallecer, y desear saber algo sobre lo que esperan pasar. Agradecen que se les permita exponer sus dudas y poder hacerlo con confianza. Se puede ganar mucho con una franca y honesta conversación para promover una mayor comprensión de la experiencia de la muerte en el mundo actual, de las opciones disponibles para los pacientes y de sus familias y las obligaciones de las comunidades con los que se encuentran cercanos a la muerte. La sociedad deberá tomar conciencia del enorme coste que conlleva el ensañamiento terapéutico, no sólo en recursos materiales, sino en “coste de oportunidad” y valores “intangibles” como el sufrimiento humano. Por esta razón, todos los procedimientos que permiten conocer la voluntad de los pacientes en situaciones crítica o terminales, deben ser bienvenidos. Gómez Rubi, 2002.
¿Qué importancia tiene la espiritualidad en la fase final?
El componente espiritual es reconocido en la filosofía paliativa como uno de los cuatro factores que toman parte en el dolor, siendo los otros tres: de tipo físico, emocional y social. El bienestar espiritual adquiere una particular importancia en el periodo de unión entre la vida y la muerte, por lo que el apoyo espiritual que se le ofrezca al paciente en estos momentos tiende a contribuir a la adopción de una actitud positiva y a acrecentar su autoestima, tal vez por un aumento de las percepciones de ser valioso, amado y cuidado por un Ser Superior. La oración, por ejemplo, es considerada por muchos enfermos creyentes como el mejor vehículo de apoyo. La espiritualidad tiende a atenuar el miedo a la muerte y justifica el reconocimiento y el apoyo del médico al enfermo para que pueda satisfacer esta necesidad porque existen personas que desean prepararse espiritualmente para morir sin por ello dejar de esperar recuperarse y vivir.
¿Cómo se puede ayudar a la familia?
La familia es uno de los pilares básicos para el cuidado del enfermo y no se pueden separar las necesidades de éste de las de su familia, porque las dos partes funcionan como una unidad. Un buen soporte a la familia en la terminalidad pretenderá cubrir los siguientes aspectos Tabla 11:
Tabla 11. Necesidades de las familias
• Permanecer con el enfermo.
• Redistribuir las funciones del enfermo.
• Mantener el funcionamiento del hogar.
• Aceptar la situación del enfermo, su creciente debilidad y dependencia.
• Recibir ayuda para atender al enfermo.
• Seguridad de que su familiar va a morir confortablemente.
• Poder expresar sus emociones y comunicarse bien.
• Recibir soporte de otros familiares y del equipo.
• Facilitar la actuación del equipo y del voluntariado.
• Acompañamiento en el proceso de duelo.
Como se ha mencionado, la familia constituye con el enfermo una unidad de tratamiento y lo que le sucede a uno, influye en las dos partes. Es su fuente más importante de apoyo durante todo el proceso de la enfermedad, pero para ser más eficaz necesita información, ayuda para aprender a manejar sus miedos y emociones y mucha comprensión para ejercer adecuadamente su papel de manto protector del enfermo. Requiere una información clara sobre la enfermedad, su evolución probable, los cuidados en los que pueden intervenir, cómo mejorar la interrelación personal y acogerse a los diversos apoyos tanto de tipo físico, emocional y económico que existen en su comunidad. Los retos a los que se enfrentan los familiares, en particular cuando el enfermo se encama son:
• Encontrar un equilibrio entre actuar con naturalidad o exagerar los cuidados
• Redistribuir las funciones y las tareas del paciente;
• Aceptar apoyos para cuidarle y relacionarse con el equipo de asistencia, y,
• Ayudar al enfermo a dejar sus cosas en orden y a despedirse.
El apoyo a la familia deberá incluir, si lo desea, hacerle partícipe de los cuidados del enfermo, porque ello le permite atenderle, permite mostrarle su afecto, reduce su sensación de culpabilidad y facilita el proceso del duelo posterior. Los resultados serán mejores si existe un acuerdo previo sobre el modo y el contenido de la comunicación con el paciente, para no transmitirle mensajes contradictorios ya que tienden a aumentar su desconfianza. La familia apreciará más nuestra oferta de asistencia si entiende y acoge nuestro trabajo como una cooperación que reconozca y apoye los recursos propios del grupo antes que como una intromisión.
¿Qué son las necesidades psicosociales?
Las necesidades psicosociales de los enfermos y sus familias son un aspecto muy importante del cuidado en la fase terminal, porque según sea el tamaño de la red social y el apoyo que de ella reciba, mayores son las posibilidades de que sobrelleve mejor esta situación.
Es de mucho interés conocer qué síntomas concretos biológicos y/o psicosociales perciben el paciente y la familia como una amenaza importante para su integridad, para tratar de compensar o atenuar dichos síntomas o situaciones y suavizar la amenaza que representan, así como detectar y potenciar sus propios recursos con el fin de disminuir, eliminar o prevenir la sensación de impotencia y aumentar, hasta donde sea posible, su percepción de control del problema.
¿Cuándo se muere mal?
La Asamblea Parlamentaria del Consejo de Europa, en su Recomendación 1418 por la protección de los derechos humanos y la dignidad de los enfermos terminales y moribundos, solicita: “que se procure que los moribundos puedan estar acompañados por familiares y amigos, que los médicos y otros profesionales se preparen para cumplir este objetivo; que se favorezca la investigación que procure mayor calidad de la asistencia y que los cuidados al final de la vida, se asienten en la conciencia pública como un objetivo más de la asistencia sanitaria y sean de acceso universal”.Ello implica que se produzca un cambio en la mentalidad de los sanitarios y educadores en el objetivo principal de luchar contra la muerte: el mal uso de los analgésicos y los sedantes en muchas situaciones desesperadas es la mejor prueba.
“Se muere mal cuando la muerte no es aceptada; se muere mal cuando los profesionales no están formados en el manejo de las reacciones emocionales que emergen en la comunicación con los pacientes; se muere mal cuando se abandona la muerte al ámbito de lo irracional, al miedo a la soledad en una sociedad donde no se sabe morir.”
Comité Europeo de Salud Pública, 1981.
¿Cómo conseguir una buena muerte?
La muerte es un elemento más del proceso normal de la existencia, por lo que la Medicina Paliativa no busca ni adelantarla ni retrasarla, sino que el tiempo que le queda de vida al paciente le sea lo más satisfactorio posible tanto para sí mismo como para sus familiares.
Por este motivo es importante colaborar para que acepten la realidad y consigan su mayor bienestar, evitando el uso de medidas desesperadas como el encarnizamiento terapéutico.
Es posible conseguir una buena muerte cuando se genera un ambiente de adecuada comunicación del enfermo con su familia y con quienes le atienden, si éste conoce y participa en su tratamiento, si se alivian muy bien los síntomas molestos y si la familia no se siente sola y recibe diversos apoyos tanto sociales como sanitarios.
El factor que más ayudaría a morir en paz, según una encuesta de Bayés, 2001, es poder sentirse cerca, comunicarse y estrechar vínculos afectivos con las personas queridas, esto es poder, expresar sus sentimientos y sentirse queridos.
Para que sea eficaz el soporte social procurará:
• Ofrecer un componente emocional (intimidad, cercanía, oportunidad y habilidad de confiar y depender de otros),
• Ser práctico (dar ayuda directa, provisión de servicios, tales como préstamos, regalos, etc, y,
• Ofertar disponibilidad informativa (consejo práctico y fiable, oportuno en momentos y situaciones difíciles, opiniones).
Según un estudio americano es posible conseguir una “buena muerte” si se puede rodear al enfermo de los siguientes elementos detectados según los resultados de una encuesta realizada entre Directores de Unidades de Cuidados Paliativos a quienes se preguntó qué condiciones observaron en los pacientes que habían fallecido en paz y que se resumen en la Tabla 12
Tabla 12. Requisitos para una muerte apacible. (Smith D.C. Hospice J. 1993,9;1:21-32)
• Tener a una persona significativa a su lado: 96 %
• Escuchar la verdad aunque sea dolorosa: 96 %
• Tener control sobre su cuidado y futuro: 92 %
• Participar en expresiones de afecto: 92 %
• Hablar de implicaciones prácticas de la muerte: 92 %
• Recordar hechos del pasado: 87 %
• Cuidar su aseo personal y apariencia: 89 %
• Preferir el humor a la seriedad: 83 %
• Hablar sobre asuntos espirituales: 79 %
¿Cómo dotar de dignidad a la muerte?
El derecho de las personas en fase terminal a una muerte digna, incluye para P. Simón y A. Couceiro, 1995, varias prerrogativas que deben ser respetadas:
• Proporcionar una información veraz y completa, facilitada con compasión y respetando el derecho del paciente a no ser informado;
• Garantizar que ningún enfermo terminal sea tratado contra su voluntad y que en esta materia no actúe bajo influencia de terceros o presiones económicas;
• Asegurar que se respetará el rechazo al tratamiento mediante directivas previas o voluntades anticipadas,
• Recibir el tratamiento adecuado para combatir el dolor físico y el apoyo psicológico para paliar el sufrimiento mental, y,
• Recibir, si lo desea, los cuidados necesarios dirigidos a vivir de la forma más confortable el proceso de enfermedad y muerte.
El filósofo López Aranguren considera que hablar de dignidad sólo se puede entender en un sentido estético: “Dignidad equivaldría a la valoración de la propia muerte por los demás ante los demás.
La muerte sería un espectáculo en el que nos morimos para los demás y al que cabría pedir tan sólo cuatro cosas: que sea un espectáculo decoroso, que no desdiga de lo que fue nuestra vida, que lo sea en compañía y que lo sea en el propio entorno”.
¿Cuándo un enfermo puede ser atendido a domicilio?
Si bien la mayoría de los enfermos desea pasar sus últimos días en su casa, para que se produzca una adecuada atención domiciliaria se deben reunir los siguientes elementos básicos:
• La aceptación del enfermo del lugar del cuidado y adaptabilidad del equipo a las cambiantes necesidades del enfermo en esta etapa.
• Soporte familiar adecuado y condiciones básicas de comodidad del domicilio. La capacidad práctica y emocional del cuidador principal y del resto del entorno permitirá resolver la mayor parte de los problemas.
• Nivel de complejidad terapéutica asumible por la familia, incluyendo la intensidad de los síntomas y tratamientos farmacológicos y no farmacológicos.
• Accesibilidad del equipo, con disponibilidad permanente de contacto telefónico individualizado.
• Puesta en práctica de medidas preventivas ante una posible descompensación de síntomas, así como las visitas y contactos telefónicos programados con antelación.
• Naturaleza interdisciplinar del equipo con formación específica en Cuidados Paliativos.
• Buena coordinación entre los especialistas del hospital, los médicos de atención primaria y los servicios sociales de base en la valoración, orientación y seguimiento de los enfermos y de sus familias.
• Soporte psicosocial adecuado para el paciente y su familia.
¿Qué ayudas existen para atender al enfermo a domicilio?
La cantidad y el tipo de apoyo que reciba el enfermo pueden variar en función de sus necesidades, características personales y evolución de su mal. Si el paciente o la familia no dispone de ayuda social y de medios económicos suficientes, su atención se resiente severamente. Buena parte de sus necesidades se pueden satisfacer a través de contactos con el Departamento de Bienestar Social de las Diputación- Gizartekintza-, Servicio Vasco de Salud – Osakidetza-, asistentes sociales de base de los Ayuntamientos y con diferentes Asociaciones pro-enfermos que ofrecen un conjunto de ayudas para adecuar el hogar del enfermo, para acceder a determinadas prestaciones económicas como la adquisición de equipos por compra o préstamo. La existencia de una red social fuerte de soporte ayuda a proporcionar bienestar y a contrarrestar la soledad.
¿Cuándo un enfermo debe ser ingresado en una unidad de cuidados paliativos?
Existen algunas situaciones que dificultan atender al enfermo a domicilio, por lo que se recomienda su ingreso a una Unidad de Cuidados Paliativos:
• Mal control de síntomas físicos o psicológicos (s. confusional agudo).
• Urgencias paliativas (riesgo de sangrado masivo, de compresión de vías aéreas, compresión medular, hipercalcemia, etc...).
• Reagudizaciones de su patología pulmonar cardíaca, metabólica, no controladas en el domicilio.
• Causas socio-familiares: claudicación familiar o situación familiar que dificulte la atención del paciente en el medio domiciliario.
• Condiciones inadecuadas del hogar.
• Existencia de pocos cuidadores o si éstos son mayores.
• Expreso deseo del paciente.
• Claudicación del equipo asistencial domiciliario.
• Fracturas o cualquier otra patología de indicación quirúrgica, aunque se decida no operar, infartos de miocardio o cerebrales, gangrenas secas progresivas
¿Qué es el proceso del duelo?
El duelo es un mecanismo natural de readaptación ante el fallecimiento de un ser querido. Es uno de los acontecimientos vitales más estresantes y conlleva, en ocasiones, un largo y costoso proceso de elaboración y ajuste. Puede producir un gran impacto en los familiares y personas cercanas que lo sufren, inclusive con un cambio importante en la orientación de sus vidas tanto a nivel individual como grupal. Comienza en el mismo momento del diagnóstico o anticipación de la pérdida, por lo que las familias necesitan ayuda antes, durante y después del fallecimiento, con la finalidad de prevenir un duelo dificultoso (Tabla 13).
Tabla 13. Circunstancias capaces de desencadenar un duelo anormal
a) Deudos con un escaso apoyo social.
b) Viudas jóvenes con niños en casa, con necesidad de apoyo económico y sin parientes cercanos.
c) Hijos que hayan perdido a sus madres en edad temprana.
d) Muertes producidas tras una corta enfermedad o rodeadas de circunstancias particularmente traumáticas.
e) Antecedentes de enfermedades depresivas severas o intentos previos de suicidio y,
f) Aumento de la ingesta de alcohol o tranquilizantes.
¿Cómo ayudar en el proceso del duelo?
Los cuidados que proporcionan las familias a su ser querido durante el curso de su enfermedad terminal tienen una influencia profunda sobre el duelo que sigue a su muerte, pues si bien no eliminan ni disminuyen la dimensión del dolor, su intervención durante ese tiempo favorece la asimilación de la pérdida. El equipo puede ayudar a la familia a planificar acciones prácticas que alivian la sensación de dependencia del enfermo, a reparar aspectos dolorosos de la relación, hacer las paces y despedirse. Si la familia participa y experimenta que ha podido atender bien a la persona querida en tiempo y calidad durante el espacio de la enfermedad, tendrá una mejor elaboración del duelo posterior.
Los métodos de apoyo emocional se procuran adaptar a la situación de cada familiar y a la etapa del duelo que está atravesando.
Los médicos deben estar atentos a los signos y síntomas sutiles de duelo dificultoso. Existen diversas formas de ayudar para que el doliente acepte la realidad de la pérdida-, que trabaje con el dolor de la aflicción, a que se adapte a un entorno en el que el fallecido ha desaparecido y a reubicar emocionalmente al fallecido y seguir viviendo. Una de estas medidas es proporcionarles un ambiente donde se sientan más cómodos para expresarse acerca del fallecido y puedan reconocer sus propios sentimientos bien con amigos o con los grupos de apoyo para el duelo. La adaptación a la nueva realidad tras la muerte de un ser querido puede realizarse con la ayuda de amigos, de voluntarios especialmente entrenados en el acompañamiento del duelo y de especialistas.
Estas y otras acciones de apoyo emocional bajo la dirección más especializada permiten a los supervivientes construir una biografía perdurable que les facilite integrar la memoria del difunto en sus vidas actuales, y les ayude a dar sentido a sus vidas. Es básico que los que tengan un duelo dificultoso sean atendidos por un profesional de salud mental.
¿Es posible conseguir una calidad de vida aceptable en la terminalidad?
Sí, particularmente cuando:
1. Se procura que todos los pacientes dispongan de un nivel básico de ayuda sanitario social;
2. Se potencia el desarrollo de sistemas integrales de atención basados en equipos interdisciplinares capacitados para la atención geriátrica, los cuidados paliativos y la atención de los enfermos en fases avanzadas, que sepan dar respuesta a sus múltiples necesidades, con respeto a su voluntad y a la de sus familias;
3. Se valora más la calidad con la que se haga el trabajo en esta etapa que la cantidad,y
4. Se fomenta una discusión más abierta sobre los procedimientos que permitan conocer la voluntad de los pacientes en situaciones críticas o terminales.
El cuidado de los pacientes al final de sus vidas requiere un alto nivel de vigilancia clínica, compasión y habilidad. Para ayudar al enfermo y a su familia, el sanitario debe conocer las técnicas para valorar sus necesidades y para anticiparse a ellas, así como estar familiarizados con los recursos disponibles a tal fin.
Bibliografia recomendada
• Alivio del Dolor y tratamiento paliativo en el cáncer. Informes 804, 1990,45-72
• Arteta A. La buena muerte. En:”Avances recientes en Cuidados Paliativos”, editado por W. Astudillo, A. Morales, E. Clavé, A. Cabarcos, E. Urdaneta. Sociedad Vasca de Cuidados Paliativos,2002, 297-311
• Arranz P, Barbero J.J. Barreto P, y Bayés R. Intervención emocional en cuidados poaliativos. Modelo y protocolos., Ariel S.A. 2003, Barcelona.
• Astudillo W., Mendinueta C. Astudillo E. Cuidados del Enfermo en fase terminal y Atención a su familia. EUNSA, Barañain, 4º Edición, 2002
• Astudillo W., Mendinueta C. ¿Cómo ayudar a un enfermo en fase terminal. Sociedad Vasca de Cuidados Paliativos. 2003, 4 Edición. San Sebastián.
• Astudillo W. Mendinueta C., Orbegozo A. Presente y futuro de los Cuidados Paliativos. En::”Avances recientes en Cuidados Paliativos”, editado por W. Astudillo, A. Morales, E. Clavé, A. Cabarcos, E. Urdaneta. Sociedad Vasca de Cuidados Paliativos. 2002,15-46
• Bayes R. Algunas aportaciones de la Psicología del tiempo a los Cuidados Paliativos. Medicina Paliativa 2000, 17:3,101-105
• Busquet i Durán.X. Atlas de Dolor en cáncer., Janssen, Madrid,2002
• Bayés R.El sufrimiento, evaluación y medidas de alivio.:”Avances recientes en Cuidados Paliativos”, editado por W. Astudillo, A. Morales, E. Clavé, A. Cabarcos, E. Urdaneta. Sociedad Vasca de Cuidados Paliativos, 2002,287-294
• Buckman,R., Communication in Palliative care. A practical Guide: en D. Doyle G.W. Hanks, N.McDonald, Oxford Textbook of Palliative Medicine. Oxford University Press, 1998,141-140
• Cabarcos A., Astudillo W. Nuevos criterios para la actuación sanitaria en la terminalidad. En:”Avances recientes en Cuidados Paliativos”, editado por W. Astudillo, A. Morales, E. Clavé, A. Cabarcos, E. Urdaneta. Sociedad Vasca de Cuidados Paliativos, 2002, 49-87
• Cassell, C.k Foley K.M. Principles of care of patients at the end of life: an emerging consensus among the specialities of Medicine. N.Y. Milkbank Memorial Fund, 1999.
• Clavé E. Ante el Dolor. Temas de Hoy, Madrid, 2000
• Cuidados paliativos en las personas mayores. Sociedad española de Geriatría y Gerontología,2001, Barcelona.
• Foley K, Carver A. Cuidados Paliativos en Neurología. Clínicas Neurológicas of N. América, 20002. 785-794
• Flórez J. Reig E. Terapéutica farmacológica del dolor, EUNSA, Barañain, 1993
• Gómez Rubi, J.A., Etica en Medicina Crítica, Editorial Triacastela. Madrid 2002,
• Gómez Sancho, M. Medicina paliativa en la cultura Latina. ARAN, Madrid,1999
• Gracia D. Bioética Clínica. Santa Fé de Bogota, El Buho,1998,113
• Kübler Ross E. Sobre la muerte y los moribundos. Editorial Grijalvo, Barcelona, 1989
• Sánchez Sobrino. Información y comunicación en nuestro medio. En: Libro de Ponencias del Congreso de la SECPAL. Santander, Mayo, 1998, 313-315
• Morales A.Derechos de los enfermos terminales. En: Cuidados del Enfermo en fase terminal y Atención a su familia. EUNSA, Barañain, 4º Edición, 2002, 586-589
• Notas Paliativas, Sociedad Vasca de Cuidados Paliativos. Vol 3, 1, 2003,
• Torres.L:M, Elorza J. Gómez Sancho,M,,Muriel C., E. Reig., Rodríguez M.J. Medicina del Dolor, Masson,1997
• Von Roen J.H. Cleeland C.J. et al. Physician attitudes and practice in cancer pain management. A survey from the East Coop. Oncol Group. Ann Intern Med, 1993, 119, 121—126,
• Wong,R.V, Franssen E., Schumacker F. Connolly R., Evans M., et al. What do patients living with advanced cancer want to know. A needs assessment. Support Care Cancer. 2002,10, 408-415.
• Yalom I. Existencial Psychotherapy,N.Y. Basic Books, 1980
Fuente: Guía de recursos sanitarios y sociales en la fase final de la vida en Gipuzkoa |

